Острый цистит — это заболевание гнойно-воспалительного характера, при котором поражается слизистая оболочка мочевого пузыря.
Женщины страдают циститом намного чаще мужчин. Каждая четвертая представительница прекрасного пола, в молодом возрасте (20-40 лет), знакома с данной проблемой. Только на территории России каждый год регистрируется до 36 миллионов новых случаев острого цистита.
Обратите внимание! Острый цистит нарушает нормальный ритм жизни больного, снижает работоспособность и физическую активность.
Острый цистит вызывают бактерии, вирусы, грибки или простейшие. Кишечные палочки, стафилококки, протей, клебсиелла, энтеробактерии – это самые частые возбудители данной болезни.
Инфекционные агенты могут попасть в мочевой пузырь с током крови или лимфы, а также из почек через мочеточник или внешней среды через уретру. Для развития острого цистита наличия инфекционного агента недостаточно, должны быть провоцирующие факторы, к которым относят следующие:
- игнорирование правил личной гигиены или неправильное проведение гигиенических процедур;
- длительная антибиотикотерапия;
- иммунодефицитные состояния;
- переохлаждение организма;
- длительная работа в сидячем положении;
- запущенная инфекция половых органов;
- употребление острой, пряной пищи, копченых продуктов, крепких спиртных напитков;
- очаги хронической инфекции в организме;
- хронический запор;
- несвоевременное посещение туалета для опорожнения мочевого пузыря;
- проведение диагностических урологических процедур;
- травмирование уретры и мочевого пузыря;
- ношение тесной одежды и нижнего белья;
- заболевание сахарным диабетом.

- учащенное мочеиспускание небольшими порциями с режущими болями в уретре с иррадиацией в промежность, прямую кишку или половые органы.
Мочеиспускания настолько частые при остром цистите, что мешают нормальной жизнедеятельности больного. - интоксикационный синдром: повышение температуры тела до субфебрильных цифр (37-38°С), когда вовлекаются почки, то даже до 40°С, озноб.
Общая слабость, плохой аппетит, повышенная потливость; - моча становиться мутной из-за большого количества в ней белых кровяных телец, бактериальных тел, эпителиальных клеток, кристаллов мочевой кислоты.
Общеклинические методы диагностики:
- Тщательный сбор жалоб и анамнеза заболевания. Уточнить где работает больной, его предпочтения в пище, вредные привычки, наличие сопутствующей патологии;
- Осмотр больного. Так как заболевания половых органов могут быть причиной острого цистита, то в обязательном порядке требуется проведение гинекологического осмотра женщин с зеркалами и ректального обследования мужчин.
Острый цистит можно заподозрить по одним жалобам, но для постановки точного диагноза и выявления заболеваний, которые могли бы его вызвать, следует провести дополнительные лабораторные и инструментальные обследования.
- Общий анализ мочи позволяет определить прозрачность, запах, а также количество белых кровяных телец, эпителиальных клеток, красных кровяных телец и наличие бактериальных тел, грибов, кристаллов мочевой кислоты, белка.
- Анализ мочи по методу Нечипоренко. Проводится подсчет лейкоцитов, эритроцитов и цилиндров в одном миллилитре средней порции мочи.
- Бактериологическое обследование мочи, когда производят ее посев для определения вида возбудителя и чувствительности его к медицинским препаратам.
- Для экспресс-определения наличие лейкоцитов, белка и продуктов жизнедеятельности бактерий в моче применяют чувствительные индикаторные полоски.

- Цистоскопия – осмотр слизистой оболочки мочевого пузыря и мочеиспускательного канала при помощи эндоскопического инструмента – цистоскопа.
Метод позволяет провести биопсию тканей. - Цистография – определения инородных тел, опухолей, дивертикулов, полипов в мочевом пузыре при помощи контрастирования и рентген аппарата.
Данный метод проводится редко при наличии показаний. - Ультразвуковое обследование наполненного мочевого пузыря и почек.
Существуют следующие принципы лечение острого цистита:
- нейтрализовать возбудителя заболевания (этиотропное лечение) – антибактериальная, противогрибковая или противовирусная терапии;
- снять воспалительный процесс;
- обезболить;
- возобновить нормальное мочеиспускание;
- соблюдать правила личной гигиены;
- диетическое питание и обильное питье, чтобы вымыть возбудителя из мочевого пузыря;
- постельный режим и покой;
- повысить иммунную защиту организма.


Для ускорения выведения мочи из мочевого пузыря, которая содержит возбудителей, применяют усиленный питьевой режим – до 4 литров жидкости в день при отсутствии противопоказаний, а также мочегонные препараты на основе растительных компонентов – Канефрон, Цистон, мочегонные сборы и чаи.
Для повышения иммунитета назначают иммуностимуляторы и иммуномодуляторы – поливитамины, Уро-Ваксом, Лавомакс, Виферон.
Острый цистит требует соблюдения некоторых ограничений в питании. Нужно исключить из дневного рациона острую, пряну, соленую пищу, которая раздражает слизистую оболочку мочевого пузыря и усугубляет заболевание.
Во время острого цистита нужно придерживаться полупостельного режима, ограничить физическую активность и находиться в тепле.
Растительные препараты при остром цистите применяют для ликвидации воспаления, снятия боли, снижения интоксикации, улучшения оттока мочи, релаксации мышц мочевого пузыря и укрепления иммунитета. Курс должен быть не меньше чем полтора месяца. Результат появится уже через 2-3 недели.
Важно! Несмотря на широкий спектр действия растительных средств, их нужно применять только в комплексе с медикаментозным лечением обязательно после консультации с лечащим врачом.
Помогут побороть цистит почечный чай, отвар толокнянки или сбора из ромашки, зверобоя, подорожника, полевого хвоща, аира болотного, которые принимают внутрь и/или используются для подмывания.
Для снятия спазма мочевого пузыря отлично подходят теплые ванночки, грелка или компрессы на низ живота или область паха.

Девочки болеют чаще мальчиков, потому что уретра женская короче и шире мужской, что позволяет без препятствий попадать возбудителям в мочевой пузырь восходящим путем.
Причины, клиническое течение и диагностика заболевания в детском возрасте такие же, как у взрослых.
Имеет отличия только симптоматика у детей раннего возраста. Клиническая картина развивается очень остро, в процесс быстро вовлекаются почки. Ярко выраженные симптомы интоксикации – высокая температура тела 39-40°С, слабость, потливость, плохой аппетит, жажда, может отсутствовать мочевыделение.
Обратите внимание! Исход острого цистита у ребенка будет благоприятным, только при условии своевременной диагностики и комплексного лечения заболевания.
Лечение острого цистита у детей:
- постельный режим;
- тепловые процедуры общего и местного характера (теплые сидячие ванночки с отварами ромашки, зверобоя, шалфея, дубовой коры);
- хорошим мочегонным эффектом обладают минеральные воды из расчета 3 мл на кг массы тела, в три приема, за час до приема пищи;
- для обезболивания назначают Дротаверин, Папаверин, Баралгин;
- до получения результатов чувствительности к препаратам назначают Ко-тримоксазол, Амоксициллин, Амоксиклав, Ципрофлоксацин, Монурал. При отсутствии улучшения через 72 часа от начала антибактериальной терапии, нужно заменить препарат;
- минимальна длительность курса семь дней;
- острый цистит у детей отлично поддается фитотерапии.
- Исключение таких факторов, как хронический стресс, переохлаждение.
- Здоровый сон не менее восьми часов в сутки.
- Правильное и регулярное проведение гигиенических процедур половых органов.
- Легкая двигательная разминка при длительном сидении.
- Своевременное лечение инфекций, которые передаются половым путем.
- Ограничение острой, соленой, пряной и жареной пищи.
- Регулярное опорожнение мочевого пузыря.
- Ношение одежды и нижнего белья из натуральных материалов, которое не сдавливает половые органы.
- Достаточный питьевой режим 2 — 2,5 литра жидкости в день.
- Частая смена гигиенических прокладок.
Предотвратить острый цистит намного проще, чем лечить. При малейшем подозрении на цистит обязательно обратитесь к врачу-урологу. Адекватное лечение острой формы цистита, поможет избежать хронизации процесса или появления осложнений.
источник
Острый цистит – это воспаление внутренней оболочки мочевого пузыря инфекционного генеза, обычно не осложненное структурно-функциональными изменениями со стороны мочевыводящей системы. Проявляется учащенным болезненным мочеиспусканием, присутствием в моче гноя и крови, субфебрилитетом. Диагностируется по клиническим проявлениям, данным общего анализа мочи и УЗИ. В процессе терапии показано соблюдение охранительного режима, применение антибактериальных и болеутоляющих средств, траволечение, местные тепловые воздействия, проведение физиопроцедур.
Острый цистит – распространенное в практической урологии проявление инфекции мочевыводящих путей, встречающееся в детском и взрослом возрасте, преимущественно у пациенток женского пола. Инфекционные агенты чаще всего попадают в мочевой пузырь из уретры (восходящим путем), из почек и мочеточников (нисходящим путем), а также других очагов воспаления: через стенку пузыря (контактно), через лимфу или кровь. Заболевание может быть первичным (без предшествующей патологии мочевого пузыря) или вторичным; очаговым (шеечный цистит, тригонит) либо диффузным (тотальным).
Для развития острого цистита необходимо присутствие патогенной микрофлоры в мочевом пузыре и наличие определенных факторов. В большинстве случаев воспаление вызывают грамотрицательные возбудители (в 80% случаев — кишечная палочка, а также протей, клебсиелла), грамположительные (энтерококки, стафилококки), а также микробные ассоциации.
Роль предрасполагающего фактора играют аденовирусная, герпетическая, парагриппозная инфекции, вызывающие нарушение микроциркуляции и иннервации мочевого пузыря с развитием в дальнейшем бактериального воспаления. В ряде случаев заболевание обусловлено сочетанием хламидийной, микоплазменной или уреаплазменной инфекции и бактериальной микрофлоры. Выделяют специфические острые циститы гонорейной, трихомонадной, туберкулезной этиологии.
У здорового человека мочевые пути очищаются за счет регулярного оттока мочи, кроме того, внутренняя оболочка мочевого пузыря очень устойчива к инфекции благодаря выработке особого мукополисахаридного секрета. Образуя на поверхности мочевого пузыря тонкий защитный слой (гликокаликс), он препятствует адгезии и проникновению патогенных микроорганизмов в стенку пузыря, способствует инактивации и элиминации их при мочеиспускании. В регуляции выработки защитного слоя участвуют гормоны эстроген и прогестерон.
Различные изменения муцинового слоя мочевого пузыря приводят к потере его защитной функции, на фоне которой возможно развитие острого цистита. Так, нарушение уродинамики при нейрогенном мочевом пузыре способствует его недостаточному очищению и застою мочи. Заболевание может быть связано с травмами внутренней оболочки мочевого пузыря при проведении инструментальных и оперативных вмешательств (катетеризации мочевого пузыря, цистоскопии, уретероскопии); снижением местной иммунной защиты при авитаминозах, частых ОРВИ; воздействием радиации, токсических и химических веществ.
У девочек первичный острый цистит обычно обусловлен недостаточным соблюдением правил гигиены, дисбактериозом влагалища. У мальчиков на фоне анатомо-функциональной патологии пузырно-уретрального сегмента (стеноза уретры, склероза шейки или дивертикула мочевого пузыря, фимоза, нейрогенной дисфункции) нередко развивается вторичное воспаление. Немаловажное значение в возникновении патологии имеет застой крови в малом тазу, приводящий к нарушению кровообращения в стенке мочевого пузыря; обменные нарушения (кристаллурия).
Относительно высокий процент случаев цистита у женщин связан с особенностями строения женской уретры, гормональными нарушениями, частыми генитальными воспалениями (вульвитами, вульвовагинитами), способствующими попаданию микрофлоры в просвет мочеиспускательного канала и мочевой пузырь. Острый цистит у мужчин почти всегда возникает на фоне простатита, уретрита и орхиэпидидимита. Активная половая жизнь обеспечивает большую вероятность попадания инфекции в мочевой пузырь.
Патология может проявляться катаральными и геморрагическими изменениями внутренней оболочки мочевого пузыря. При катаральном процессе уротелий отёчен и гиперемирован, кровеносные сосуды стенки пузыря расширены. Повышение проницаемости сосудов приводит к выпотеванию в очаге воспаления большого количества эритроцитов и развитию геморрагического цистита. Для тяжелой формы заболевания характерно распространение воспаления на подслизистый слой.
Характерными признаками являются частые императивные позывы к мочеиспусканию, микции малыми порциями с резью и болью в конце, появление терминальной гематурии; болевой синдром в области мочевого пузыря, промежности и ануса; изменение прозрачности и цвета мочи (мутная или цвета «мясных помоев»). Сильные и частые позывы к мочеиспусканию возникают даже при накоплении малого объема мочи, что вызвано повышенной рефлекторной возбудимостью мочевого пузыря, провоцирующей сокращения детрузора. Частота микций зависит от тяжести патологии (иногда они происходят каждые 20–30 мин).
Вовлечение в воспалительный процесс шейки мочевого пузыря сопровождается постоянной интенсивной болью, отдающей в промежность, задний проход и головку полового члена у мужчин. Может наблюдаться рефлекторная задержка мочеиспускания из-за резкой боли и спазма наружного сфинктера мочеиспускательного канала и мышц тазового дна. Шеечная форма болезни с вовлечением сфинктера мочевого пузыря может сопровождаться эпизодами недержания мочи. При распространении инфекционного процесса в верхние мочевые пути к дизурическим расстройствам присоединяется субфебрильная температура и недомогание, что указывает на развитие острого восходящего пиелонефрита.
Диагностика острого цистита осуществляется специалистом-урологом, достаточно проста в связи со специфической симптоматикой заболевания. Подтвердить диагноз помогают результаты общего анализа мочи, в котором наблюдаются лейкоцитурия, носящая нейтрофильный характер, эритроцитурия, бактериурия, большое количество клеток плоского эпителия и слизи. Макрогематурия указывает на тяжелый геморрагический процесс и является неблагоприятным прогностическим признаком в отношении дальнейших рецидивов.
Для выявления возбудителя воспаления и его чувствительности к антибиотикам выполняется культуральное исследование мочи. В клиническом анализе крови при неосложненной форме редко выявляются критерии островоспалительного процесса. По данным УЗИ мочевого пузыря, проводимого на фоне его «физиологического наполнения» выявляется утолщение внутренней стенки пузыря и наличие в его полости достаточного количества «эхонегативной» взвеси. Цистоскопия и цистография в период острого воспаления не показаны, их проведение возможно после стихания воспаления.
У больных с осложненным течением целесообразно дальнейшее обследование для выявления нейрогенной дисфункции мочевого пузыря (уродинамическое обследование), гинекологических проблем у женщин (микроскопия мазка, посевы отделяемого на ИППП, ПЦР-исследования), заболеваний предстательной железы у мужчин (бакпосев мазка из уретры, исследование секрета простаты). Дифференциальную диагностику проводят с острым пиелонефритом, острым аппендицитом и парапроктитом, при внезапной макрогематури — с опухолью и камнями мочевого пузыря.
Показан покой (при необходимости – постельный режим), обильное питье (в сутки — до 2, 5 л жидкости) и щадящая молочно-растительная диета. Необходимо следить за регулярным опорожнением кишечника, исключить половую жизнь и избегать переохлаждения. Состояние больного облегчают общие и местные тепловые процедуры (согревание, сухое тепло на область мочевого пузыря, травяные сидячие ванны t = +37,5°С). Инстилляции мочевого пузыря и горячие ванны противопоказаны.
Медикаментозная терапия острого цистита заключается в приеме обезболивающих, спазмолитических, антигистаминных, уросептических и антибактериальных препаратов. При выраженном болевом синдроме показаны папаверин, дротаверин, метамизол натрия, ибупрофен, диклофенак, парацетамол (перорально или ректально). Антимикробная терапия проводится с учетом антибиотикограммы, до результатов которой применяют нитрофураны, антибиотики широкого спектра действия (с пероральным приемом и преимущественным выведением с мочой).
При остром неосложненном цистите у взрослых предпочтительно лечение фторхинолонами (норфлоксацином, ципрофлоксацином) или монуралом. В терапии острого неосложненного цистита у детей в основном применяют амоксициллин, цефалоспорины (цефуроксима аксетил, цефаклор, цефтибутен), налидиксовую кислоту. Курс составляет не менее 7-ми дней. Лечение дополняют фитотерапией с применением сборов трав, обладающих мочегонным, антимикробным, противовоспалительным и дубящим действием (толокнянки, брусничного листа, почечного чая, спорыша). После стихания острой стадии цистита назначаются физиопроцедуры (магнитотерапия, магнитолазеротерапия, электрофорез, УВЧ, индуктотермия и др.).
Прогноз при остром цистите, как правило, благоприятный, в случае осложненной формы заболевание может приобретать хроническое течение. Для профилактики важно регулярное мочеиспускание и полное опорожнение мочевого пузыря, соблюдение личной гигиены, своевременное лечение ОРВИ и половых инфекций, повышение иммунной защиты организма, сохранение анатомической и функциональной целостности уротелия и детрузора при проведении урологических манипуляций и операций.
источник
Неинфекционный цистит — хронический процесс воспаления слизистой оболочки мочевого пузыря, вызванный не бактериальным путем.
Такой тип патологии чаще встречается у женщин, у которых еще не наступила менопауза. Дети и пожилые люди страдают болезнью крайне редко.
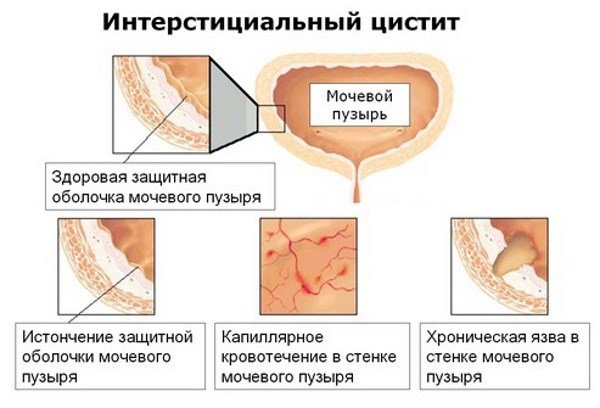
Болезнь считается хронической, то есть у пациента бывают периоды обострений и ремиссии.
Интерстициальный цистит является тяжело диагностируемой формой воспаления мочевого пузыря.
Механизм возникновения окончательно не изучен, но медики выделяют несколько гипотез.
Механизм развития интерстициального цистита основан на том, что в некоторых участках стенки мочевого пузыря истончается слизистая оболочка.
Как результат, не выполняет главную функцию — защиту мышечного слоя от агрессивных компонентов мочи.
На ранних стадиях болезни отмечается воспаление всей стенки мочевого пузыря, в дальнейшем, воспаление из катаральной переходит в язвенную, что формирует структурный дефект.
При отсутствии лечения, этот дефект приводит к перфорации, что грозит развитием перитонита. Для брюшной полости моча является агрессивной средой.
При попадании в абдоминальную полость, возникают тяжелые нарушения в работе кишечника и других органов, которые там расположены. 
- медикаментозный (следствие приема лекарств);
- механический (травмирование или оперативное вмешательство на мочевом пузыре);
- токсический;
- химический (следствие употребления химиопрепаратов);
- алиментарный (пищевого происхождения).
К вероятным причинам возникновения такого состояния в организме относятся:
- Часто рецидивирующие циститы. Регулярные воспалительные процессы приводят к истончению слизистой оболочки. Это связано с тем, что тканям после воспаления необходимо время для полного восстановления. Если не успевают регенерировать, то с каждым разом поражение будет более глубоким.
- Врожденные дефекты слизистой. При наличии патологий внутриутробного развития, возможно развитие дефектов слизистой на эмбриональном периоде развития.
- Оперативные вмешательства. Операции на мочевом пузыре могут приводить к истончению слизистой оболочки. Это операции с доступом через переднюю брюшную стенку, так и с использованием цистоскопа.
Спровоцировать цистит неинфекционной природы может аутоиммунный процесс, являющийся сбоем в работе организма человека.
Фактором развития становится и аномалия развития мочевого пузыря, при котором недоразвитой является слизистая оболочка.
Также цистит провоцирует поражение нервной системы без наличия воспаления, недостаточный отток лимфы из тканей, а также нарушение психоэмоциональной сферы. 
Слишком высокая сексуальная активность пациентки тоже становится фактором развития цистита.
Раздражающее действие на слизистую оболочку оказывают некоторые продукты питания и напитки.
Перед началом лечения интерстициального цистита у женщин необходимо рассмотреть симптомы:
- частые и резкие позывы в туалет;
- присутствие ощущения неполного опорожнения пузыря;
- выделение мочи в небольшом количестве;
- частые позывы к мочеиспусканию в ночное время;
- болевые ощущения, тянущего или ноющего характера;
- при мочеиспускании боль усиливается, дополнительно появляется жжение и резь;
- выделяемая моча становится мутной, содержит примеси крови;
- неприятный резкий запах выделений.
У некоторых пациенток боль усиливается во время сексуального контакта. Нередкими считаются признаки интоксикации организма вследствие цистита: слабость, утомляемость, сонливость.
Чтобы отличить цистит неинфекционной природы от других типов болезни, необходимо тщательно обследовать пациента. Диагностика должна быть дифференциальной. Включает в себя:
- Внешний осмотр пациента и фиксация жалоб. Также лечащий врач должен просмотреть медицинскую карту больного, чтобы определить, указаны ли в анамнезе располагающие к болезни факторы.
- Макро- и микроскопические лабораторные исследования мочи.
- Бактериологический посев биологической жидкости.
- Цистоскопический анализ.
- Гинекологический осмотр больной женщины, при котором у нее берется мазок на определение наличия дисбактериоза.
Этих исследований достаточно, чтобы поставить точный диагноз.
Лекарственные препараты в терапии цистита неинфекционного происхождения играют важную роль.
Используются не только для устранения симптоматики в остром периоде, но и для предупреждения повторного появления. Человеку, больному циститом, придется принимать такие лекарства:
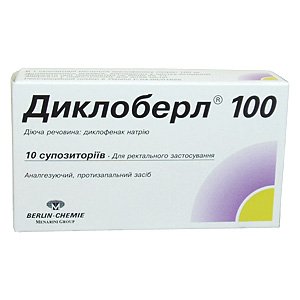
- Негормональные противовоспалительные средства: «Диклоберл» (внутримышечные инъекции). Применяются в том случае, если болевой синдром при цистите выражен ярко и сильно.
- Спазмолитики: «Папаверин», «Но-шпа». Такие лекарства способствуют устранению спазма мышц и болевых ощущений. Чаще используется жидкая форма препаратов для внутримышечного введения.
- Трициклические антидепрессанты: «Амитриптилин». Необходимы для снижения частоты походов в туалет. Эти средства производят обезболивающий эффект. Курс лечения этими препаратами длится не менее 4-х месяцев.
- «Элмирон». Представленный препарат способствует регенерации гладкой мускулатуры мочевого пузыря при неинфекционном цистите.
- Болеутоляющие холинолитики: «Спазмекс».
- Антигистаминные лекарства: «Перитол».
- Биостимуляторы и иммуномодуляторы: «Лавомакс».
Эффективный метод диагностики и терапии неинфекционного цистита — увеличение мочевого пузыря при помощи солевого раствора, вводимого в полость органа под давлением.
Хирургическая операция при неинфекционном цистите применяется редко. Необходима только в том случае, если у больного наблюдается серьезное нарушение функциональности органа.
Полезной для лечения цистита неинфекционного характера является гимнастика, помогающая укрепить мышцы органов малого таза.
Популярной считается методика Кегеля. Важными являются ежедневные прогулки пешком на свежем воздухе, которые тоже положительно воздействуют на мышцы.
Чтобы органы системы мочевыделения не раздражались еще больше, для гигиены применяют специальные косметические средства, не вызывающие аллергии.
Если комбинированная терапия произведена вовремя и правильно, то прогноз патологии является положительным. Но только при условии устранения провоцирующих факторов добиваются стойкой ремиссии.
При наличии неинфекционного цистита, симптомы (лечение назначается только врачом) могут появляться при неправильном питании, поэтому диета — неотъемлемая часть терапии. Лучше исключить из рациона изделия:
- маринады, квашенные и соленые овощи;
- вяленое, копченое или соленое мясо (рыбу);
- продукты, содержащие консерванты и другие дополнительные компоненты;
- спиртные и газированные напитки;
- продукты с большим содержанием кофеина;
- пряности, а также специи.
Возможно, у пациента аллергическая или специфическая реакция на другие пищевые изделия. Определить это можно только экспериментальным путем.
Чтобы цистит не появлялся снова, важно пить достаточное количество жидкости ежедневно. Общее количество воды и других напитков составляет не менее 2-х литров в сутки.
Полезной является негазированная вода, травяные чаи, морс из брусники или клюквы, свежевыжатые соки (кроме цитрусовых, провоцирующих обострение).
Цистит, спровоцированный неинфекционными причинами, считается неприятной болезнью, которое способно вызвать серьезные осложнения.
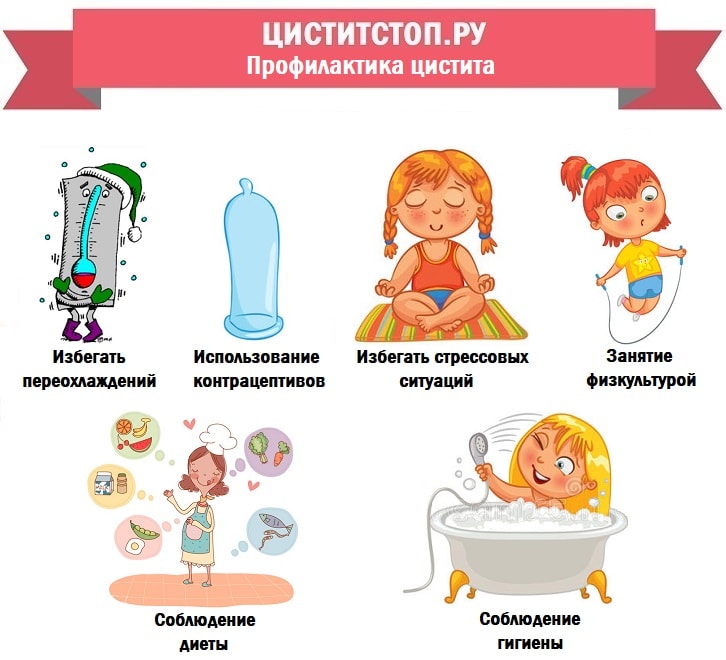
Лучше предупредить появление или способствовать снижению частоты рецидивов. Для этого больному человеку необходимо соблюдать такие профилактические меры:
- Скорректировать рацион питания, а также питьевой режим.
- Нельзя вести малоподвижный образ жизни. Если работа вынуждает находиться в статическом положении, то периодически нужно вставать и расхаживаться, делать гимнастику, включающую 3-4 упражнения.
- Гигиенические требования соблюдают беспрекословно.
- Если в организме появился воспалительный процесс, нужно как можно быстрее ликвидировать.
- Прием лекарственных препаратов необходимо контролировать. Самостоятельно покупать и принимать препараты без разрешения врача не стоит.
- Не допускать общего или локального переохлаждения организма. Людям, склонным к развитию цистита, не желательно лезть в холодную воду, одеваться не по сезону.
- При наличии бактериальной или вирусной инфекции в организме нужно как можно быстрее обратиться к врачу для прохождения адекватной терапии.
- Укреплять иммунитет. Сделать это можно при помощи правильного полноценного питания, физических упражнений, а также употребления поливитаминных комплексов, которые назначит врач.
- Для предупреждения появления очагов инфекции в организме важно дважды в год проходить профилактические осмотры у гинеколога и стоматолога.
- Избежать цистита можно, если половые контакты будут защищенными.
Несмотря на то, что представленный тип патологии не вызывается патогенными микроорганизмами, может быть опасным для здоровья человека.
Если симптомы болезни появились, то нужно обратиться к терапевту, гинекологу и урологу.
источник
Острый цистит – это воспаление слизистого слоя мочевого пузыря. Согласно статистике пятьдесят процентов женского населения хотя бы раз в своей жизни сталкивались с этим неприятным заболеванием. Хотя среди мужчин статистика более утешительная, представители сильного пола не застрахованы от появления симптомов цистита.
Совет уролога: «Прежде всего, я хотел бы сказать, что нельзя без назначения врача использовать сильные медицинские средства. Очень хорошо для профилактики заболеваний помогает. Читать далее »
Главной причиной острого цистита является попадание на внутреннюю оболочку инфекционного агента. Для того чтобы вылечить заболевание, необходимо знать какой вид патогена вызвал воспаление.
Такую информацию может дать врач после проведения бактериологического исследования. Что вызывает приступ острого цистита, как он проявляется клинически и возможно ли снять его в домашних условиях?
Мочевой пузырь может быть инфицирован такими путями:
- Восходящий. Инфекция проникает вверх из мочеиспускательного канала.
- Нисходящий. Патогенная микрофлора продвигается по направлению потока мочи при воспалительном процессе в почках.
- Гематогенный. Патогены проникают с током крови из хронических очагов инфекции. Причиной такого инфицирования могут послужить кариозные зубы, холецистит, тонзиллит, фурункулез.
- Лимфогенный. Лимфатические сосуды органов малого таза собирают инфекцию из половых органов и нижних отделов кишечника.
- Прямой. Происходит при вскрытии гнойников, находящихся в рядом расположенных органах.
Важно! На кишечную палочку приходится около восьмидесяти процентов случаев острого цистита.
Большую роль в возникновении острого цистита играют следующие факторы:
- беременность. Увеличивающаяся матка сдавливает мочевыделительные пути и провоцирует застойные процессы;
- простатит. Отек и рост предстательной железы нарушает естественный отток мочи;
- аномалии строения мочевыделительной системы;
- МКБ;
- травмы;
- нарушение правил личной гигиены;
- нарушение кровообращения в малом тазу;
- неполное или несвоевременное опорожнение мочевого пузыря;
- авитаминоз, переохлаждение, переутомление, ослабление иммунитета;
- гиперактивность мочевого пузыря;
- рефлюксный заброс урины.
Острый цистит могут вызвать:
- Представители микрофлоры кишечника: кишечная палочка, протеи, энтерококки, энтеробактерии.
- Представители половых инфекций: хламидии, трихомонады, микоплазмы, дрожжеподобные грибки, уреаплазмы.
- Внутрибольничные инфекции: синегнойная палочка, вирусы, грамположительные и грамотрицательные бактерии.
Проявление острого цистита зависит от трех основных факторов:
- распространенность патологического процесса;
- глубина поражения;
- степень вовлечения кровеносных сосудов.
К классическим признакам острого цистита относятся такие симптомы:
- учащенные позывы к мочеиспусканию. Если в норме в дневное время человек ходит «по маленькому» до восьми раз, а ночью – максимум два, то при воспалении позывы возникают каждые несколько часов, а то и чаще;
- выделение скудного количества урины;
- в конце мочеиспускания возникают рези, жжение и болезненные ощущения, а порой появляется кровь;
- ощущение не до конца опорожненного мочевого пузыря;
- боли в надлобковой области отдают в паховую область, промежность;
- урина теряет прозрачность, становится мутной и в тяжелых случаях приобретает вид мясных помоев.
При вовлечении в процесс шейки мочевого пузыря возникает недержание мочи. О развитии диффузного процессе говорит повышение температуры и озноб.
При гематурии кровь возникает не только в конце мочеиспускания, но и с самого начала. Моча может приобретать бледно-розовый или даже грязно-коричневый оттенок. Во многом это зависит от стадии патологического процесса. Урина приобретает неприятный запах. В некоторых случаях с мочой отходят целые сгустки крови.
Спровоцировать геморрагический цистит могут такие причины:
- если человек долго терпит и не опорожняет мочевой пузырь. В результате этого мышечные волокна перерастягиваются, а кровообращение нарушается;
- состояния неврогенного характера могут негативно отразиться на сократительной функции мочевого пузыря;
- наличие инородного тела или растущая опухоль.
Одним из наиболее опасных осложнений гематурии является закупорка просвета мочеиспускательного канала сгустком крови. Мочевой пузырь растягивается из-за того, что моча образуется, но выйти не может. Кроме того, через поврежденные кровеносные сосуды патогенные микроорганизмы могут легко проникнуть в системный кровоток. Это чревато заражением крови.
Уролог: если хотите избавиться от цистита, чтобы он больше не вернулся, нужно всего лишь растворить Читать далее »
Особенности анатомического строения способствуют распространенности цистита среди женского населения:
- короткий мочеиспускательный канал;
- наружное отверстие уретры близко расположено к влагалищу и анальному отверстию.
В большинстве случаев патогены сначала проникают в уретру, а затем проникают в полость мочевого пузыря. Как правило, цистит тесно связан с кольпитом и бактериальным вагинозом.
У мужчин патология наблюдается в таких случаях:
- при воспалении простаты, семенных пузырьков, придатков яичка и уретры;
- при катетеризации мочевого пузыря для исследования органа;
- при инструментальном обследовании урологической системы.
Острый процесс довольно часто развивается у детей и лечебный процесс принципиально не отличается от лечения взрослых. На первом году жизни болеют с одинаковой частотой и мальчики, и девочки, но наиболее распространен недуг среди девочек семи-восьми лет.
Причинами детского цистита могут послужить такие факторы:
- переохлаждение;
- перенесенные инфекции;
- аномалии развития мочеиспускательной системы.
Вызвать детский цистит могут такие патогены: хламидии, стрептококки, стафилококки, кишечная палочка. Ребенок может заразиться хламидиями в семье, где не соблюдаются элементарные правила личной гигиены, а также при посещении бассейна или бани.
У детей младшего возраста о наличии острого цистита можно судить по таким признакам:
- раздражительность, капризы;
- плачь при мочеиспускании;
- отказ от кормления;
- гипертермия.

«Занимаюсь лечением заболеваний мочеполовой системы много лет. По статистике Минздрава цистит в 60% случаев переходит в хроническую форму.
Основная ошибка — затягивание! Чем раньше начать лечение цистита, тем лучше. Есть средство, которое рекомендуется для самостоятельного лечения и профилактики цистита дома, так как многие больные не обращаются за помощью из-за нехватки времени или стыда. Это — Уреферон. Он наиболее универсален. В нем нет синтетических компонентов, действие у него мягкое, но ощутимое уже после первого дня приема. Он снимает воспаления, укрепляет стенки мочевого пузыря, его слизистую, восстанавливает общий иммунитет. Он подходит и женщинам, и мужчинам. Для мужчин будет еще и приятный бонус – усиление потенции. »
Примерно около десяти процентов беременных женщин сталкиваются с острым циститом и связано это с такими причинами:
- хронические очаги инфекционного процесса;
- дисбактериоз влагалища;
- механическое сдавливание органа;
- гормональная перестройка.
Важно! Даже переутомление может вызвать острый цистит у беременной женщины.
Цистит при беременности может носить аллергический характер. В качестве аллергенов могут выступать:
- декоративная косметика;
- продукты питания;
- гель для душа;
- пены для ванны и другое.
Большинство медикаментозных средств при беременности запрещено ввиду токсического воздействия на плод. По этой причине основу лечебного процесса составляют фитопрепараты. Траволечение продолжается до нормализации анализов мочи.
Антибактериальная терапия – это крайняя мера, которая назначается при подозрении на развитие пиелонефрита. В этом случае показано стационарное лечение. Беременным женщинам назначается молочно-растительная диета.
Острый цистит опасен своими осложнениями:
- интерстициальный цистит. В процесс вовлекается не только слизистый, но и мышечный слой мочевого пузыря. Это грозит сморщиванием органа и потерей его функциональной активности;
- гематурия. Выделения крови могут быть настолько обильными, что это приводит к значительным кровопотерям;
- пиелонефрит. Инфекция распространяется по восходящим путям и достигает почек. В тяжелых случаях пиелонефрит представляет угрозу для жизни;
- рефлюкс мочи. Происходит обратный ток мочи к направлению к почкам;
- при беременности заболевание грозит преждевременными родами или рождение ребенка с маленьким весом.
Диагностика острого цистита не доставляет затруднений. Обычно клиническая картина ясно говорит о наличии воспалительного процесса в мочевом пузыре. Подтвердить предположения врача помогут дополнительные исследования.
Большою диагностическую ценность представляет общий анализ мочи. В микроскопии осадка обнаруживаются такие изменения:
- повышенный уровень эритроцитов и лейкоцитов. Если в норме эти элементы присутствуют в единичных значениях, то при остром воспалении они могут покрывать все поле зрения;
- большое количество слизи;
- присутствие бактерий.
Для идентификации возбудителя проводится бактериологический посев мочи. Для анализа понадобится утренняя порция мочи. Перед сбором биоматериала обязательно необходимо подмыться. Урина собирается в стерильную емкость, которую лучше приобрести в аптеке.
Важно! Правильный сбор биологического материала – это залог точной диагностики. Женщинам категорически запрещено сдавать анализ мочи во время менструации.
Ультразвуковое исследование проводится с наполненным и опорожненным мочевым пузырем. Это поможет исключить нейрогенную дисфункцию.
Врач проводит дифференциальный анализ острого цистита с такими заболеваниями:
- пиелонефрит;
- аппендицит;
- парапроктит;
- новообразования;
- МКБ.
На выбор лечебной тактики влияют некоторые факторы:
- возраст;
- наличие сопутствующих заболеваний;
- наличие беременности.
Важно! Чаще всего лечение острого цистита проводится в амбулаторных условиях. Врач может принять решение о госпитализации при выраженной интоксикации и подозрение на присоединение острого пиелонефрита.
Лечение острого цистита включает в себя выполнение таких рекомендаций:
- соблюдение постельного режима;
- употребление жидкости в достаточном количестве;
- отказ от пищи, которая раздражает слизистую мочевого пузыря: острое, жареное, алкоголь, кофе;
- соблюдение правил интимной гигиены;
- на период лечения отказаться от половых контактов;
- следить за опорожнением кишечника.
Лечение острого цистита включает в себя применение таких препаратов:
- антибиотики;
- спазмолитики;
- фитопрепараты;
- кортикостероиды;
- противовоспалительные препараты;
- нестероидные средства.
Антибиотикотерапия – это важный элемент лечебного процесса цистита. Она воздействует на саму причину недуга, полностью устраняя его. При остром цистите назначаются такие антибиотики:
- нитрофуранового ряда – Фурадонин;
- фторхинолоны – Офлоксацин, Норфлоксацин;
- макролиды – Монурал;
- цефалоспорины – Цефиксим.
Лечебный курс длится в пределах семи-десяти дней. Согревающие домашние процедуры ни в коем случае не проводятся при высокой температуре. Прием горячей ванны запрещен! На надлобковую зону разрешено класть теплую грелку.
В качестве фитотерапии используются лекарственные отвары, обладающие диуретическим и антисептическим действием:
- медвежьи ушки;
- почечный сбор;
- листья брусники.
При выраженном болевом синдроме следует в немедленном порядке вызвать скорую помощь. До приезда бригады вы можете сделать следующее:
- лягте;
- для согревания сделайте ножные ванночки;
- оденьте теплые носки и укутайтесь теплым одеялом;
- выпейте теплый чай на основе лекарственных трав.
Снять приступ можно и с помощью народных методов борьбы:
- поместите в ведро раскаленный камень и прогрейтесь над ведром. Для этого лучше всего подойдет гранит. На ведро необходимо сесть и укутаться одеялом. Процедура длится пятнадцать минут;
- заварите сухие листья эвкалипта в литре воды и дайте настояться в течение двух часов. Используйте готовое средство в виде спринцеваний, это поможет снять приступ боли. Такой рецепт даже подойдет при гематурии;
- отвар корней шиповника содержит большое количество аскорбиновой кислоты. Как известно, витамин С помогает организму лучше бороться с инфекцией. За двадцать минут до приема пищи употребляйте по половине стакана отвара.
Если приступ возникает у вас не впервые и он был спровоцирован обострением, то смягчить симптоматику можно с помощью противомикробных средств: Фурадонин, Монурал, Нолицин. В качестве экстренной помощи выпейте две таблетки Фурадонина.
Препарат обладает не только антимикробным свойством, но и диуретическим, поэтому параллельно пейте достаточное количество жидкости. Уже после первого мочеиспускания боль стихнет. Через час не забудьте поесть, потому что такие препараты могут оказывать побочные реакции.
Монурал принимается однократно, 2 г лекарственного вещества разводят в воде. Что касается Нолицина, его принимают по одной таблетке два раза в день на протяжении трех дней.
Снять спазм и боль в домашних условиях помогут такие аптечные препараты:
- Анальгин;
- Но-шпа;
- Спазмалгон;
- Ректальные свечи: Кеторол или Диклофенак.
В домашних условиях можно использовать растительные препараты:
- Монурель. В его состав входит экстракт клюквы. Средство укрепляет защитные силы организма;
- Фитолизин. Выпускается в виде пасты. В состав препарат входят растительные экстракты. Фитолизн обладает противовоспалительным, спазмолитическим и мочегонным действием;
- Канефрон также как и Фитолизин купирует воспаление и устраняет дизурию.
Диета при остром цистите не менее важна, чем медикаментозная терапия. Правильно подобранное питание помогает добиться хороших успехов:
- снять интоксикацию. Для этого специалисты рекомендуют устроить несколько вегетарианских дней. Животные белки могут только усугублять интоксикацию. Употребляйте пюре из отварной моркови, кабачков, свеклы или цветной капусты. Употребляйте больше жидкости, это может быть все что угодно: кисель, компот, морс, чай, сок. Жидкость способствует выведению токсических веществ и снятию интоксикации;
- приостановить активное размножение патогенов. В этом могут брусничный и клюквенный сок;
- снизить раздражение слизистой мочевого пузыря. Способны раздражать пораженный орган острые приправы и специи: хрен, горчица, перец. Запрещенными являются и те продукты, в состав которых входит большое количество эфирных масел: копчености, грибы, бульоны, редиска, редька, чеснок;
- предупредить камнеобразование. Если были обнаружены аморфные ураты, тогда необходимо употреблять пищу, которая будет давать организму необходимый объем щелочи: молоко, фрукты, овощи, ягоды. При наличии фосфатов лучше отдать предпочтение рыбе, морепродуктам, мясу, яйцам. При оксалатах следует исключить цитрусовые, зелень, какао и все, что содержит щавелевую кислоту;
- усилить действие антибиотиков. Активность некоторых лекарств зависит от кислотности мочи. Поэтому добавляя или исключая определенные продукты можно повлиять на эффективность таких средств.
Цистит – это в основном инфекционное заболевание, поэтому и профилактические меры должны быть направлены в первую очередь на предотвращение проникновения патогенной микрофлоры и укрепление резистентности организма.
Выделим основные рекомендации, которые помогут снизить риски возникновения острого цистита:
- соблюдение правил интимной гигиены. После каждого акта дефекации следует подмываться. Струя воду должна быть направлена в направлении к анусу, а не от него. Откажитесь от средств для интимной гигиены и влагалищных тампонов;
- ношение нижнего белья из натуральных тканей;
- пользование презервативом при случайном половом контакте;
- санация хронических очагов инфекции и своевременное лечение соматических заболеваний;
- соблюдение питьевого режима;
- стараться не переохлаждаться;
- избегать радикальных диет, дневной рацион должен быть сбалансированным.
Острый цистит – это инфекционно-воспалительное заболевание мочевого пузыря. В большинстве случаев его провоцирует патогенная микрофлора. Хотя присутствуют и неинфекционные этиологические факторы: травмы, аномалии развития, опухоли, мочекаменная болезнь и другое. Заболевание отличается наличием специфических симптомов, среди которых можно отметить полирую, а также появление зуда, жжения и болей при мочеиспускании.
Заболевание опасно своими осложнениями: пиелонефритом, гематурией, рефлюксной болезнью. Самолечение острого цистита крайне опасно. При появлении тревожных симптомов важно своевременно обратиться к врачу, пройти ряд обследований и неукоснительно следовать врачебным рекомендациям. Помните, цистит легче предотвратить, чем лечить, поэтому не забывайте о простых профилактических советах, и будьте здоровы!
источник