Диагностика воспаления мочевого пузыря требует проведения не только лабораторных анализов, но и инструментальных исследований. Основой инструментальной диагностики цистита является ультразвуковое исследование.
УЗИ — распространенный метод обследования который применяется в отраслях медицины, как гинекология, урология, терапия и хирургия.
С помощью ультразвукового исследования определяют форму и размеры органа, наличие воспалительных процессов, опухолей, кистозных образований.
Ультразвуковое исследование применяется для диагностики болезни почек, мочевого и желчного пузыря, женских половых органов, поджелудочной железы, печени.
Можно ли увидеть цистит на УЗИ? Можно, ведь стенка мочевого пузыря толстая, чтобы было видно на аппарате. Исследование проводится с помощью стационарных или портативных аппаратов.
Некоторые симптомы со стороны мочевыделительной системы являются абсолютными показаниями для проведения. К ним относятся:
- Наличие кровянистых примесей в моче.
- Хлопья гноя в моче.
- Частые позывы к мочеиспусканию.
- Регулярные или периодические боли в надлобковой области.
- Острая задержка мочи.
Эти проявления требуют безотлагательного обращения в медицинское учреждение для обследования и постановки диагноза.
Стоит отметить, что эти симптомы характерны не только для цистита, но и для других опасных болезней мочевика. Поэтому проводится ультразвуковое исследование для дифференциации диагноза.
К общим изменениям относят:
- Утолщение стенки мочевика в области воспаления.
- Асимметрию мочевого пузыря. Воспаленная часть будет больше, чем здоровая.
- Отечность устья мочеиспускательного канала.
При некоторых формах цистита исследования будут иметь специфические проявления. Так, для герпетического и язвенного цистита характерным изменением будет наличие эрозий и язвенных образований на внутренней поверхности мочевика. Кроме того, такая форма цистита сопровождается выраженным болевым синдромом. 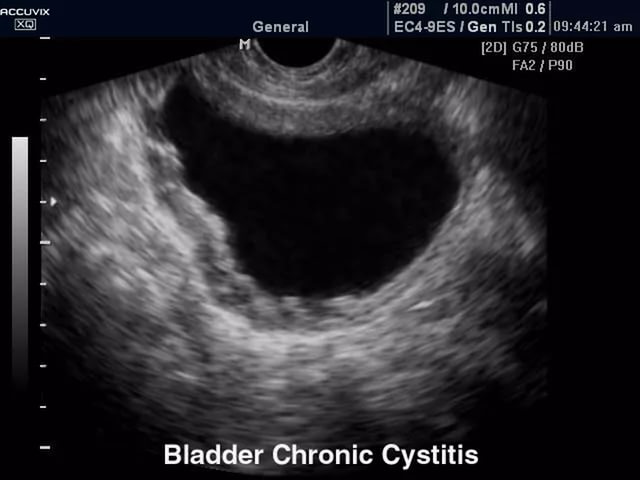
При кандидозном цистите на УЗИ будут выявлены образования, которые имееют различный размер и форму.
Интенсивность разрастания зависит от длительности течения болезни и активности иммунной системы.
При обследовании выявляют дивертикулы — новообразования, либо же другой локализации, которые прорастают в мочевой пузырь.
В полости обнаруживают камни или песок, которые травмируют слизистую оболочку и становятся провоцирующим фактором в развитии цистита.
Ультразвуковое исследование проводится 4 путями:
- Распространенный метод проведения — через переднюю брюшную стенку. Такая методика называется трансабдоминальной (классический метод). Особенностью проведения является то, что исследование проводится при наполненном мочевом пузыре. Этот метод является наименее инвазивным для пациентов, но не может проведен в случае выраженного подкожно-жирового слоя.
- Еще одним методом, который распространен среди женщин, является трансвагинальное исследование. Проводится при опорожненном мочевике и проводит детальное обследование. Методика доставляет ряд неудобств пациенткам.
- Трансректальное обследование подходит для представителей мужского и женского пола. Дает больше информации, нежели трансабдоминальное. Во время обследования у мужчин оценивают состояние простаты, ведь воспаление мочевого пузыря распространяется на нее и наоборот.
- Трансуретральное УЗИ. Это обследование не имеет распространения, так как требует обезболивания и способно привести к травматизму мочеиспускательного канала. Датчик вводится в полость мочевого, через мочеиспускательный канал. Ценность трансуретрального в том, что проводит оценку состояния стенок мочеиспускательного канала.
Трансабдоминальное исследование требует подготовки кишечника и самого мочевого пузыря. Для этого, в течении нескольких дней соблюдают диету, которая препятствует метеоризму и уменьшает отложение шлаков в кишечнике.
Так как исследование проводится при полном мочевике, то за 1,5-2 часа до обследования выпивают не менее 1,5 литров воды. Если же обследование проводится утром, то можно не мочиться до проведения.
Трансректальное УЗИ требует очищения капсулы прямой кишки от каловых масс. Для этого используют клизму или слабительные средства.
Если проводится исследование через влагалище или прямую кишку, то стоит провести тщательный туалет половых органов, для исключения занесения инфекции и развития воспалительных болезней, проктит, вульвовагинит и прочее.
Ультразвуковое исследование имеет нормы, которые являются критерием для оценки состояния. Нормальный объем мочевого пузыря составляет до 550 мл у женщин, у мужчин до 750 мл.
Для оценки объема, исследование проводится при наполненном пузыре. Диагностическим критерием является остаточная моча.
У здоровых пациентов отсутствует, но допускается наличие в объеме до 50 мл. Если больше данного объема, свидетельствует об изменении формы мочевого, которое приводит к застою и становится причиной развития болезней.
Оценивается толщина стенки, в норме варьируется 2-4 мм. Истончение или утолщение стенки свидетельствует о патологии. Опасность представляет истончение, так как возрастает риск перфорации.
В норме мочевой пузырь имеет форму груши при опорожнении, или блюдца если наполнен. Не имеет никаких дефектов, отростков или образований.
Стенка мочевого должна быть гладкой и иметь плавные закругленные формы. Значительное искажение, наличие тяжей и неестественные выпирания послужат признаком развитого спаечного процесса в малом тазу.
Такое явление наблюдается чаще у женщин, которые регулярно страдают от воспалительных патологий придатков матки.
УЗИ мочевого пузыря — информативный метод обследования при острых формах цистита. Можно увидеть степень поражения и распространения процесса, понять, какие слои вовлечены в воспалительный процесс.
источник
Первичная диагностика цистита проводится при помощи сдачи анализа мочи и крови. После получения доктором результатов, он может направить больного на ультразвуковое исследование органов мочевой системы. УЗИ мочевого пузыря при цистите – мера необходимая.
Если у доктора появляются затруднения с постановкой диагноза, данный метод диагностики помогает получить точную картину развития болезни, так как ультразвук визуально показывает структуру мочевого пузыря, в которой при возникновении цистита видны характерные признаки воспаления.
Цистит является воспалением стенок мочевого пузыря, которое чаще всего возникает в результате проникновения в мочевой орган бактериальной инфекции. Сегодня эта болезнь достаточно распространена, особенно среди женщин. Дело в том, что у представительниц слабого пола сопутствующее анатомическое строение мочевых органов – широкая и короткая уретра, через которую патогенная микрофлора может быстро проникнуть в организм, тем самым вызывая воспаление.
Можно ли определить наличие проблемы на ранней стадии? Зачастую цистит появляется у человека в результате развития восходящей инфекции в организме, что усложняет диагностику и лечение заболевания.
Главными показаниями к проведению УЗИ при подозрении на цистит являются:
- редкие или, наоборот, слишком частые мочеиспускания;
- наличие гноя или кровяных сгустков в моче;
- появление больших белых хлопьев в урине;
- ложные позывы в туалет, когда из пузыря выделяется всего пару капель мочи, содержащей в себе примеси гноя или крови (зачастую это явление наблюдается при цистите, который был вызван специфической флорой);
- изменение оттенка урины;
- понижение общего количества мочи, вырабатываемой за сутки;
- боли или дискомфорт при походе в туалет “по-маленькому”;
- неприятные ощущения в области лобка;
- увеличение субфебрильной температуры до 38 и более градусов.
Важно заметить, что данные симптомы могут характеризовать не только цистит, но и иные патологии мочевого пузыря или всей выделительной системы (органов малого таза). Поэтому больному и назначается УЗИ, при помощи которого диагноз будет установлен точно. Вопрос “нужно ли делать УЗИ” в такой ситуации не стоит.
Видно ли заболевание на исследовании? При проведении УЗИ врачами могут быть обнаружены дивертикулы – это своеобразные мешковидные новообразования, находящиеся на стенках мочевого пузыря или прорастающие в его полость. Также в органе удаётся обнаружить песок или оксалатовые (солевые) камни, которые значительно нарушают целостность слизистой оболочки, а также считаются основным фактором развития цистита.
Видео 1. Цистит на УЗИ.
При течении определённых форм заболевания такое исследование будет наделено специфическими проявлениями.
Для данных форм цистита характерным симптомом развития болезни будет появление эрозий и мелких язв во внутренней части мочевика. Первое время они будут развиваться на слизистой оболочке, а затем станут распространяться в более глубокие слои органа. Эта форма сопровождается сильными болями, поэтому лечение больному стоит проводить сразу после выявления признаков цистита.
При развитии цистита кандидозного вида ультразвук покажет образования, появившиеся в полости мочевика. Они могут иметь различную форму и размер. Скорость разрастания новообразований зависит от состояния иммунитета больного и времени течения цистита.
Значительное утолщение стенок мочевика становится заметно лишь при наступлении острой формы патологии. В начале её развития УЗИ покажет ровный контур органа, на котором будут полностью отсутствовать деформации. Однако при прогрессировании воспаления стенки пузыря будут постепенно утолщаться, контур станет более кривым, а форма неровной – при помощи ультразвука такие отрицательные изменения органа удастся заметить без проблем.
При развитии данной формы также возникает утолщение стенок органа. УЗИ показывает присутствие хлопьев в мочевом пузыре, что свидетельствует о запущенности болезни.
Если воспаление слишком запущено, в воспаленном органе можно обнаружить гипо и гиперэхогенные участки. Ими могут быть сгустки крови. Они также вызывают нарушение контура мочевого органа, будучи в фазе разжижения, в результате чего он выглядит несимметричным.
В нормальном и здоровом состоянии орган ровный, симметричный, без выступающих стенок и неровного контура. На слизистой оболочке должны отсутствовать деформации, язвы, пятна и утолщения. Здоровый орган имеет толщину стенок 5 мм.
Подготовка к проведению исследования зависит от способа его проведения.
Известно 4 варианта проведения УЗИ мочевика. Это:
- трансвагинальный;
- трансуретральный;
- трансабдоминальный;
- трансректальный.

Также для постановки диагноза “цистит” нередко применяют метод, помогающий выявить все препятствия, которые преодолевает моча при поступлении в мочевой пузырь или во время его покидания.
Результативность этого способа заключается в исследовании остаточной мочи больного.
Диагностика цистита, выполненная в острой фазе, позволяет выявить следующую картину: внутри пузыря ясно видны мельчайшие частицы, наделённые высокой эхогенностью. Они обычно объединены в очаги. Как правило, данные частицы являются скоплением большого количества клеток – лейкоцитарных, эпителиальных или эритроцитарных. Также в них можно обнаружить кристаллы солей (оксалатов).
Отток мочи при достижении ей максимального пика должен быть менее 15 см/с – в противном случае можно говорить о развитии цистита или иных заболеваний мочевых органов.
Цистит чаще всего развивается в результате нахождения действующей инфекции в организме. Поэтому возбудитель болезни может легко пробраться в почки по мочеточникам, что ухудшит состояние больного, вызвав пиелонефрит и иные заболевания парного органа.
Данное исследование абсолютно безопасно для здоровья больного, а также безболезненно. Безопасность такого метода диагностики используют в случает исследования беременных женщин, детей и пожилых людей.
УЗИ, проводимое на мочевом пузыре, считается одним из самых информативных методов обследования, который назначается при развитии цистита в острой форме. При помощи такого способа диагностики удаётся увидеть изменения мочевого органа, отрицательное действие патологии на пузырь, а также понять, сколько именно слоёв вовлечены в процесс воспаления.
Преимуществом УЗИ считается то, что сегодня известно несколько вариантов проведения процедуры, поэтому его можно подобрать индивидуально для каждого больного.
источник
Цистит – воспалительный процесс в стенке мочевого пузыря. Диагностика этого состояния базируется на лабораторном анализе мочи. УЗИ при цистите считается вспомогательным методом и показано при осложненном течении болезни. Мочевой пузырь хорошо виден при ультразвуковом обследовании, что делает процедуру весьма информативной.
Цистит бывает инфекционной и неинфекционной природы. Первый вариант встречается намного чаще. Воспаление мочевого пузыря, как правило, вызывают бактерии, вирусы или грибы. Они распространяются по организму с током крови и лимфы, попадают в мочевой пузырь из почек (при пиелонефрите) или через мочеиспускательный канал со слизистой оболочки промежности, из половых путей. Предрасполагающими факторами для развития цистита являются несоблюдение гигиенических правил, снижение иммунитета, переохлаждение.
Болезнь чаще регистрируется у женщин, поскольку короткая широкая уретра создает более удобные условия для проникновения возбудителя болезни в полость мочевого пузыря. Также цистит часто возникает после инвазивных медицинских процедур, подразумевающих введение в мочевыводящие пути инородных тел (катетеров, эндоскопов).
Неинфекционный цистит обычно связан с раздражением слизистой оболочки органа камнями, песком или кристаллами солей при мочекаменной болезни. Кроме того, воспаление нередко развивается на фоне химио- и лучевой терапии у онкологических больных.
Ультразвуковая диагностика возможна благодаря способности высокочастотной звуковой волны по-разному отражаться от плотных, мягких и жидких сред. Жидкость анэхогенна – она поглощает ультразвук и видна на мониторе во время проведения УЗИ как черный участок. Кости практически полностью отражают ультразвуковую волну, поэтому визуализируются в белом цвете. Мягкотканные структуры дают на УЗИ серый цвет, оттенок которого зависит от плотности ткани.
Датчик аппарата УЗИ одновременно служит источником звуковых волн и воспринимающим устройством. Это удобное техническое решение, упрощающее проведение процедуры.
Ультразвуковая диагностика цистита проводится четырьмя способами:
- Трансректальный (через прямую кишку) метод УЗИ применяется у пациентов мужского пола, поскольку болезни мочевого пузыря у мужчин часто сопряжены с патологией простаты. Эта методика хорошо визуализирует оба органа.
- Трансвагинальное (через влагалище) сканирование актуально для женщин, у которых воспалительный процесс одновременно протекает в половых и мочевыводящих путях.
- Трансуретральная (через мочеиспускательный канал) диагностика – самая редко используемая разновидность УЗИ из-за сложной техники проведения и риска осложнений. Ее применяют только в условиях стационара при планировании оперативного лечения.
- Самым универсальным вариантом УЗИ считается трансабдоминальный (через переднюю брюшную стенку). Он прост в выполнении и достаточно информативен как для мужчин, так и для женщин.
Врач направляет пациента на УЗИ мочевого пузыря при подозрении на наличие объемных образований, конкрементов в его полости, которые вызывают повреждение слизистой оболочки и ее воспаление, при осложненном или длительном течении цистита, когда заболевание плохо поддается лечению.
Ультразвуковое обследование показано в следующих ситуациях:
- появление в моче патологических примесей – крови, гноя, песка;
- частые болезненные мочеиспускания, ложные позывы к опорожнению мочевого пузыря при малом объеме мочи;
- нарушение оттока или острая задержка мочи;
- затяжное течение цистита, не поддающегося антибактериальной терапии;
- выраженная интоксикация на фоне цистита – повышение температуры, слабость, боли в суставах и мышцах;
- инфекция мочевыводящих путей на фоне беременности;
- интенсивные боли над лобком.
Нужно понимать, что УЗИ – это дополнительный способ уточнения диагноза. В первую очередь назначают общий анализ мочи, а также посев на микрофлору и определение ее чувствительности к антибиотикам.
Проведение УЗИ органов малого таза требует специальной подготовки:
- За 72 часа до процедуры из рациона исключают продукты, провоцирующие метеоризм: фасоль, горох, белокочанную капусту, бобы, свежие фрукты и овощи, газированную воду, алкоголь. Это важно для четкой визуализации, чтобы газ в кишечнике не препятствовал осмотру.
- Если одной диеты для борьбы с метеоризмом недостаточно, врачи назначают специальные препараты: активированный уголь, Эспумизан, Полисорб, ферментные средства.
- УЗИ проводят с наполненным мочевым пузырем, чтобы можно было четко увидеть структуру его стенки и характер содержимого. Для этого примерно за 1,5 часа до манипуляции нужно выпить 1,5 литра негазированной воды и не ходить в туалет до самого осмотра. Когда процедура назначена на ранее утро, то можно просто не справлять с утра малую нужду. Если терпеть становится невозможно, то разрешается выпустить небольшой объем мочи, но тут же выпить еще 2 стакана жидкости.
- Перед трансректальным и трансвагинальным УЗИ важно провести стандартные гигиенические процедуры.
- Кроме того, перед трансректальной диагностикой нужно очистить прямую кишку с помощью очистительной клизмы с теплой водой, микроклизм или слабительных средств.
- С собой на процедуру УЗИ нужно взять страховой медицинский полис, амбулаторную карту, результаты предыдущего обследования, простыню, салфетки. Для осмотра влагалищным или прямокишечным датчиком – презерватив. Список необходимых предметов можно уточнить в регистратуре.
Сама процедура проводится в положении лежа на спине при трансабдоминальном, трансвагинальном осмотре или на боку в случае трансректальной диагностики. На датчик доктор наносит прозрачный гель, улучшающий видимость. Осмотр через стенку живота проводится в надлобковой области. Если назначено определение объема остаточной мочи, то после осмотра органа врач отпускает больного в туалет, чтобы опорожнить мочевой пузырь, а затем продолжает диагностику.
УЗИ длится обычно не более 20-30 минут, результат выдается сразу после завершения исследования и заполнения протокола.
Расшифровка результатов УЗИ мочевого пузыря проводится по следующим параметрам:
- размеры органа;
- его объем;
- форма;
- структура стенки;
- содержимое;
- остаточный объем мочи (ООМ).
В норме мочевой пузырь визуализируется как образование правильной овоидной формы, нормальных размеров, с четкими ровными контурами и анэхогенным однородным содержимым. ООМ не должен превышать 50 мл.
При цистите внутренние контуры мочевого пузыря становятся неровными, в просвете органа видны хлопья и конгломераты – частицы слущенного эпителия, скопления микробов, песок, сгустки гноя или крови. Для язвенной формы цистита характерны дефекты слизистой в виде углублений – эрозий. Воспаленные стенки обычно утолщены, а сам пузырь при остром заболевании увеличивается в размерах, а при хроническом может уменьшаться.
Кроме признаков цистита, УЗИ показывает следующие изменения:
- полипы – небольшие выросты слизистой оболочки на ножке, с четкими контурами;
- доброкачественные или злокачественные новообразования – при этом контуры пузыря становятся бугристыми, а форма асимметричной;
- конкременты в полости органа или в устье мочеиспускательного канала;
- нарушение целостности пузырной стенки вследствие травмы.
Терапию цистита назначает лечащий врач исходя из результатов анализов и УЗ-диагностики. Лечебные мероприятия зависят от формы цистита и возбудителя болезни. Обычно назначают:
- Антибиотики (Нолицин, Ципролет, Фурамаг) курсом от 5 до 10 дней. Ранняя отмена антибактериальных препаратов запрещена, даже если на фоне лечения прошли симптомы болезни. Для полного уничтожения возбудителя антибиотики нужно принимать не менее 5 дней.
- Фитопрепараты на основе брусники, эрвы шерстистой, медвежьих ушек. Возможно применение комбинированных лекарственных средств на растительной основе: канефрона, цистона, фитолизина. Они также способствуют растворению камней в мочевыводящих путях.
- Спазмолитики – но-шпа, папаверин – необходимы при выраженном болевом синдроме или нарушении оттока мочи.
- В редких случаях врачи прописывают мочегонные средства для улучшения уродинамики.
- Лекарственные средства на основе метилурацила, актовегина улучшают регенерацию слизистой оболочки и применяются в комплексном лечении хронического цистита.
- Если цистит развился на фоне мочекаменной болезни, то по показаниям проводится хирургическое лечение: дробление или экстракция конкрементов.
- Физиолечение – вспомогательная терапевтическая методика. Ее не следует назначать до проведения УЗИ, так как физиопроцедуры симулируют рост объемных образований.
- Пациентам с циститом рекомендуют обильное питье и диету, исключающую острую, соленую пищу, алкоголь.
При развитии осложнений цистита — кровотечении, формировании абсцесса, острой задержке мочи – лечение проводится в условиях стационара.
При воспалении мочевого пузыря врачу не всегда удается получить всю необходимую информацию на основании анализов мочи. УЗИ имеет большое значение для диагностики осложненных форм цистита, определения тактики лечения и решения вопроса о хирургическом вмешательстве. Кроме того, обследование помогает исключить новообразования и мочекаменную болезнь, которые зачастую протекают под маской цистита.
источник

Заболевание проявляется в разных формах, отличающихся между собой симптомами и способами лечения. Бывают такие виды болезни:
- Латентный цистит. Имеет три формы. Умеренное течение — отсутствуют признаки, лабораторные и бактериологические данные. Выявляют воспаление только эндоскопическим путем. Нечастые обострения — воспалительный процесс активизируется всего один раз за год. Частые обострения — в этом случае острый цистит проявляется два раза за год.
- Персистирующий цистит. Данный вид отличается от предыдущего тем, что подтверждается показателями лабораторных исследований. К ним относятся данные цистоскопии и анализ мочи. Обострение может проявляться более трех раз за год.
- Интерстициальный цистит. Протекает в сложной форме, сопровождается болью и частым мочеиспусканием. Вылечить его сложно. Функциональность мочевого пузыря нарушается из-за деформации стенок органа. Обострения случаются часто.
Многие причины способствуют появлению хронического цистита у женщин. Большинство поставленных диагнозов имеют инфекционный характер. Это означает, что болезнь была спровоцирована действиями бактерий и вирусов. В организм они попадают разными путями (восходящим, нисходящим, лимфогенным и гематогенным). Лидером возникновения заболевания является кишечная палочка.
- Сахарный диабет.
- Плохая гигиена при половом контакте.
- Период вынашивания ребенка. Происходит застой мочи при давлении плода на мочевой пузырь.
- Неправильное лечение болезни в период острого цистита.
- Хроническое поражение мочевых органов.
- Камни в почках.
- Сбой в системе обмена веществ. Является причиной для развития патогенной микрофлоры при созданных благоприятных условиях.
- Вирусы, бактерии. Под их воздействием может происходить сужение нижнего отдела мочеиспускательной системы. В этом случае отсутствует нормальная экскурсия мочи.
С имптомы хронического цистита :
- Изменение цвета мочи. При острой форме цистита в моче может содержаться кровь. В этом случае следует незамедлительно обратиться за медицинской помощью и своевременно приступить к лечению.
- Резкое повышение температуры тела и ухудшение самочувствия. Симптом может присутствовать у человека на протяжении нескольких месяцев в том случае, если не проводится лечение.
- Частое мочеиспускание. Оно может возникать до 30-40 раз в сутки. При этом человек испытывает резкую боль.
- Болезненное ощущение в области мочевого пузыря, резь в паховой зоне и пояснице.
- Сбор анамнеза. Для определения диагноза и прогноза заболевания лечащий врач проводит опрос пациента с целью выявления необходимых сведений. Процесс представляет собой своеобразную исповедь пациента доктору. При сборе анамнеза врач оценивает характер развития болезни.
- Гинекологическое обследование (у женщин). Врач для постановки точного диагноза может направить женщину на дополнительное гинекологическое обследовании. В результате исследования выявляются болезни гениталий, способствующие развитию хронической формы цистита. Способ предполагает взятие мазка на инфекцию, передающуюся половым путем.
- Ректальное исследование простаты (у мужчин). Проводится путем прощупывания предстательной железы через задний проход больного. Эта процедура помогает врачу исследовать мочеполовую систему для того, чтобы определить диагноз и своевременно назначить лечение.
Анализы мочи. Их необходимо сдать больному при первых признаках цистита. Если моча мутного цвета, то это означает, что в ней содержится большое количество белка, лейкоцитов. Наряду с лабораторным методом исследования мочи существует способ экспресс-диагностики. Проводится он при помощи различных «полосок», позволяющих определить, присутствует ли инфекция в мочевом органе. Метод не дает полной качественной характеристики. С помощью лабораторного анализа определяется уровень глюкозы, белка, бактерий, лейкоцитов, прозрачность и удельный вес.
- Бакпосев мочи с антибиотикограммой. Это метод бактериологического исследования. По полученным результатам определяется наличие бактерий, находящихся в моче. В среду, которая способствует росту и развитию микроорганизмов, помещают мочу. Отрицательный результат устанавливается при отсутствии роста бактерий. В случае роста микроорганизмов, возможно развитие инфекции и результат будет считаться положительным. Необходимо подобрать антибиотик, вступающий в борьбу с выявленным возбудителем инфекции. Антибиотикограмма показывает, насколько чувствительны выделенные культуры микроорганизмов к антибиотику.
УЗИ почек и мочевого пузыря. Метод основывается на визуализации органов с помощью ультразвукового излучения. Такая процедура позволяет увидеть органы, расположенные в глубине тканей человека. Развивающаяся инфекция в мочевом пузыре может подняться по мочеточнику к почкам и спровоцировать воспалительный процесс. В таком случае врач назначает дополнительное УЗИ почек, чтобы в дальнейшем составить эффективное лечение для борьбы с инфекционным очагом в организме. Результаты УЗИ содержат информацию о размере, форме, содержимом и целостности органов.
- Цистоскопия. Позволяет исследовать мочевой пузырь методом осмотра его внутренних поверхностей при помощи прибора под названием «цистоскоп». Цистоскопия выявляет воспаление в мочевом пузыре и почках. Препарат снабжен осветительными и оптическими системами. Его вводят по уретре под местной анестезией. При этом заболевании только с помощью цистоскопии определяется первопричина недуга и уровень произошедших изменений в мочевом пузыре.
- Урофлоуметрия. Представляет собой графические записи характеристик струй мочи. Проводится с помощью специального оборудования под названием «урофлоуметр». Он определяет следующие показатели мочи: скорость потока, количество мочи, продолжительность мочеиспускания. Урофлоуметр регистрирует показатели и выводит их в форме графических и цифровых записей. Далее происходит автоматическая распечатка данных.
- Цистография. Проводится рентгенологическое исследование мочевого пузыря и почек. Его результаты позволяют исключить туберкулезные поражения. Рентгеновские изображения органов получаются при помощи ввода контрастного вещества в организм человека восходящим или нисходящим путем. Данную процедуру проводят только по необходимости в случае, если остальные обследования не дали полной информации по возможной патологии.
После того, как диагноз установлен окончательно, лечащий врач назначает больному эффективное лечение хронического цистита, включающее патогенетические, симптоматические и общеукрепляющие процедуры, а также диеты и специальный режим. У женщин и мужчин лечение заболевания принципиально не отличается.

Направлено на корректировку процессов в организме: биохимических и физиологических:
- соблюдение режима дня;
- вымывание возбудителей из мочевого пузыря для усиления суточного диуреза, необходимо большое потребление жидкости в течение всего дня;
- соблюдение гигиены;
- укрепление иммунитета с помощью иммуностимуляторов;
- диета, которая основывается на сбалансированном и правильном питании: из пищевого рациона исключают острую, копченую, жареную еду.
Физиотерапия не имеет противопоказаний к применению при воспалительном процессе в мочевом пузыре. Назначается тогда, когда бактерии располагаются в глубоком слое слизистой оболочки органа и антибактериальная терапия не оказывает лечебного эффекта.
Электрофорез. Суть процедуры состоит в том, что в организм человека попадает ток, который сразу распадается на ионы. Эти ионы при движении подталкивают частицы лекарственных средств. Таким образом, ускоряется процесс выздоровления.
- Индуктометрия. Участок тела нагревается под воздействием электромагнитного поля, расширяются кровеносные сосуды, что приводит к ускорению метаболизма в пораженном участке и к оттоку тканевых жидкостей из той части мочевого пузыря, в которой произошло воспаление.
- Хирургическое лечение. Его применяют в случаях низкого расположения наружного отверстия мочеиспускательного канала у женщин. При операции выделяется, перемещается дистальная часть выше входа во влагалище. Хирургическое вмешательство проводится в амбулаторных условиях. При отсутствии кровотечения пациента сразу выписывают. Спустя сутки врач повторно проводит осмотр и дает рекомендации по уходу за раной.
При хроническом цистите необходимо постоянно следить за своим питанием и соблюдать некоторые правила:
- Полностью исключить из своего рациона острое, соленое, кислое. Ограничить употребление приправ, пряностей, копченной и рыбной продукции, жареных блюд.
- Исключить замороженную продукцию полуфабрикатов, консервы и красители.
- Включить в свой рацион больше фруктовых соков, компотов, морсов.
- Пищу лучше употреблять в вареном, тушеном или запеченном виде.
- Отказаться от алкогольных напитков.
Народная медицина рекомендует , к ак лечить хронический цистит травами . При лечении заболевания применяются следующие средства:
Аптечная ромашка. Залить кипятком в пропорции 1 ложка цветков на 1 стакан воды. После того, как средство настоится, принимать его по 100мл 4 раза в сутки.
- Полевой хвощ. 2 ложки травы залить литром воды и вскипятить в течение 10 минут. Пить по 1ст. три раза в сутки. После того, как средство процедили, траву используют вторично. Ее складывают в мешочек и прикладывают к животу при сильных болях.
- Зелень петрушки и морковь. Измельчить эти компоненты и залить кипятком. Все необходимо брать в равных пропорциях. Затем укутать плотной тканью и подождать 2 часа. Принимать по 1ст.л. 3 раза в день.
Рекомендации по профилактике обострения заболевания:
- придерживаться правил гигиены девочек (с грудного возраста) в целях предупреждения появления уретритов и вагинитов;
- своевременно лечить инфекции половой системы, бактериурии;
- соблюдать интимную гигиену;
- проводить антибактериальные мероприятия у больных высокой группы риска перед инвазивным вмешательством;
- каждый день употреблять клюквенные или брусничные морсы, соки без добавления сахара;
- диета.
Профилактику рецидива хронического цистита проводят с использованием антибактериальных препаратов. К ним относятся фосфомицин, нитрофурантоин, цефаклор. Прием таких средств должен назначить врач.
Заболевание возможно предотвратить заранее, соблюдая рекомендации по профилактике.
Предотвратить появление хронического цистита можно, соблюдая такие правила:
- своевременное посещение туалетной комнаты;
- ношение белья из натуральных хлопковых тканей;
- правильная интимная гигиена;
- полное опорожнение мочевого пузыря;
- регулярная смена положения тела;
- при обнаружении заболеваний мочеполовой системы незамедлительно приступать к лечению;
- корректировка гормонального нарушения в организме;
- не допускать переохлаждения ног.
Диагностика болезни очень важна, поскольку ее устранение является основным направлением в лечении патологии. Своевременная терапия – залог скорейшего выздоровления.
источник
Диагностировать цистит врач может по результатам анализов мочи и крови. Но нередко у специалиста возникают затруднения в точном определении патологии, поэтому он направляет пациента на ультразвуковое исследование органов мочевыделения.
Ряд симптомов со стороны системы мочевыделения являются показаниями для проведения УЗИ при цистите. Среди них:
- появление в урине кровянистых примесей или гноя;
- частые позывы к мочеиспусканию или острая задержка мочи;
- небольшой объем мочи;
- болевые ощущения в надлобковой области, которые появляются периодически.
Человек, получивший направление на процедуру, должен подготовиться к ее проведению. Исследование с помощью ультразвука выполнятся при наполненном мочевике, поэтому за 1,5-2 часа до УЗИ необходимо выпить около 2 л негазированной воды или другой жидкости. Если этого сделать не удается, то рекомендуется не опорожняться 5-6 часов.
Процедуре может помешать заполненный газами кишечник. Тем, кто страдает метеоризмом, следует соблюдать диету в течение 2-3 дней до УЗИ. Из рациона необходимо исключить продукты, способствующие газообразованию, — овощи, фрукты, бобовые, газированные и спиртосодержащие напитки.
Если исследование будет проводиться трансректальным методом, то за несколько часов до процедуры надо сделать очистительную клизму.
Исследование мочевого пузыря с помощью ультразвука проводится несколькими способами:
- Трансабдоминальный. Наиболее распространенный метод инструментальной диагностики и менее инвазивный для больного. Проводится через переднюю брюшную стенку при наполненном мочевом органе. При недержании мочи и при ожирении трансабдоминальное УЗИ не назначается.
- Трансректальный. Проводится через прямую кишку пациентам обоего пола.
- Трансуретральный — редкий метод диагностики, требующий обязательной анестезии. Проводится через мочеиспускательный канал с помощью специального наконечника. Процедура причиняет дискомфорт человеку, возможно травмирование канала мочеиспускания.
- Трансвагинальный. С помощью этого метода обследуются женщины. Мочевой орган должен быть полностью опорожнен. Трансвагинальное исследование позволяет провести детальный анализ, но доставляет пациентке некоторые неудобства.
Патогенные микроорганизмы, вызвавшие цистит, способны подниматься по мочеполовым каналам в почки, провоцируя пиелонефрит. Если пациент жалуется на боль в спине, то при УЗИ на цистит проводится исследование почек.
В зависимости от пола пациента обследование проводится по-разному. Если на прием пришла женщина, то врач ультразвуковой диагностики дополнительно анализирует состояние матки и яичников: органы измеряются, определяются их расположение, форма и структура. УЗИ можно проводить при месячных и при беременности, но следует предупредить врача, чтобы он подобрал правильную методику проведения процедуры.
Во время обследования мужчины врач может проанализировать состояние предстательной железы. Если подозревается патология простаты, то определяется остаток мочи. Пациента просят сходить в туалет, чтобы опорожнить пузырь, а затем измеряют количество оставшейся в органе урины.
В результатах ультразвукового исследования пузыря указывается нескольких параметров, которые помогают поставить окончательный диагноз:
- форма пузыря;
- его объем;
- количество остаточной урины;
- структура пузыря;
- толщина стенок;
- скорость опорожнения пузыря.
УЗИ позволяет определить, развивается ли в мочевом органе воспалительный процесс.
На эхо-картине пациента с острым циститом видны скопления клеток — эпителия, эритроцитов и лейкоцитов, которые в результатах исследования описываются термином «осадок». Если пациент лежит во время проведения УЗИ, то осадок локализуется около задней стенки пузыря. При вставании пациента осадок сместится к передней стенке.
При хронической форме патологии или при прогрессировании острого цистита результаты исследования покажут, что у органа неровный контур и стенки утолщены. Наличие кровяных сгустков в полости пузыря показывается на эхо-картине.
Результаты исследования, проведенного с помощью ультразвука, должен расшифровать уролог, направивший пациента на процедуру. В случае необходимости врач подбирает лечебный курс.
Результаты исследования пузыря в норме:
- Форма. В поперечной проекции пузырь должен быть округлым, в продольной — яйцевидным. На форму женского органа влияет количество беременностей и родов.
- Структура. В норме — эхонегативная, но параметр зависит от возраста человека: чем старше, тем выше должна быть эхогенность.
- Объем. Средние показатели у женщин — 250-550 мл, у мужчин — 350-750 мл.
- Стенки. Одинаковая толщина по всей поверхности — 2-4 мм. Если на каком-либо участке показывается утолщения или истончения, то это свидетельствует о наличии патологии в органе.
- Остаточная моча. Ее количество не должно быть больше 50 мл. При проведении исследования измеряется в обязательном порядке.
Цены УЗИ зависят от различных факторов: город проведения исследования, клиника (в коммерческом медицинском центре стоимость услуги может быть в 2-3 раза выше, чем в специализированном стационаре муниципальной больницы), уровень квалификации специалиста, проводящего процедуру.
В Москве и Санкт-Петербурге средняя стоимость УЗИ органа мочеиспускания от 600 до 2 500 рублей.
С помощью ультразвукового исследования на современных аппаратах есть возможность визуализировать размер, форму, положение органа, включения и интенсивность кровотока в нем. Для исключения артефактов и получения достоверных данных необходима правильная подготовка к УЗИ, которая зависит от того, какой орган планируется обследовать.
Ультразвуковое исследование мочевого пузыря проводится при подозрении на ряд заболеваний и наличии соответствующих симптомов, таких как:
- Частое болезненное мочеиспускание и боль внизу живота. Могут быть проявлением воспаления мочевого пузыря (цистит), мочекаменной болезни с выходом камня, опухолевых заболеваний.
- Появление крови в моче (гематурия). При мочеиспускании моча приобретает красный цвет, может сопровождаться жжением в области мочевого пузыря и мочеиспускательного канала (уретра). Эти симптомы сопровождают мочекаменную болезнь, опухолевый процесс или травму органов мочеполовой системы. В таком случае кроме УЗИ почек и мочевого пузыря обязательным является клинический анализ мочи.
- Чувство неполного опорожнения мочевого пузыря. Бывает при аденоме (доброкачественная опухоль) простаты у мужчин, инородных телах или опухолях мочевого пузыря либо других органов малого таза.
- Любые отклонения в клиническом анализе мочи, такие как появление белка и бактерий в моче, повышение содержания лейкоцитов и цилиндров (белковые слепки почечных канальцев).
Обследование может проводиться и без показаний, просто по желанию пациента. Заболевания, которые можно выявить с помощью УЗИ мочевого пузыря:
- острый и хронический цистит;
- дивертикул – состояние, при котором образуется выпячивание в стенке мочевого пузыря, со временем оно может воспаляться;
- камни в мочевом пузыре при мочекаменной болезни;
- аномалии строения мочевого пузыря – изменение формы и местоположения органа, является врожденным состоянием в результате нарушения его развития;
- инородное тело;
- опухоли – новообразования, которые могут быть доброкачественными (полипы) или злокачественными (рак).
С помощью ультразвукового исследования врач может увидеть такие отклонения:
- утолщение стенок мочевого пузыря (гипертрофия) – наблюдается при цистите и нарушении оттока мочи;
- дивертикулы и наличие воспаления в них;
- камни и инородные тела;
- объемные образования, которые выпячиваются в полость мочевого пузыря (опухоль);
- изменение формы и локализации органа при его аномалиях;
- повышение объема остаточной мочи.
УЗИ проводится на полный мочевой пузырь, так как это облегчает его визуализацию ультразвуком. Полнота обследования определяется такими характеристиками как:
- размер и форма мочевого пузыря;
- локализация (месторасположение);
- состояние стенок мочевого пузыря (в норме 0,3-0,5 см) ;
- наличие камней или других инородных тел;
- визуализация опухоли.
Полученные результаты анализируются и документально фиксируются. Врач ультразвуковой диагностики делает заключение. Диагноз ставит лечащий врач на основании всех результатов обследования и клинической картины, поэтому заключение УЗИ и окончательный диагноз могут не совпадать.
Существует три способа то проведения процедуры:
- неинвазивный способ – насадка прикладывается к передней стенке живота в нижних его отделах;
- рансректальный способ – специальная насадка вводится в прямую кишку, позволяет хорошо обследовать шейку мочевого пузыря и его нижние отделы;
- трансвезикальный способ – насадка вводится в полость мочевого пузыря, используется для непосредственного обследования образований и опухолей.
Если у пациента нарушен отток мочи, то проводится УЗИ с определением остаточной мочи. Суть этой методики заключается в том, что ультразвуковое обследование проводится дважды – до и после опорожнения мочевого пузыря. При первом УЗИ обследуются все показатели. После мочеиспускания с помощью ультразвука определяется количество оставшейся мочи, нормальный объем которой составляет не более 50 мл.
От пациента не требуется какой-либо специальной подготовки к обследованию. Единственное, что необходимо сделать это выпить за час до обследования 1-1,5 литра жидкости (вода, чай, компот). Затем придется потерпеть и не мочиться вплоть до окончания УЗИ. Если возникает нестерпимый позыв к мочеиспусканию, то мочевой пузырь можно частично опорожнить, но не полностью.
Олег Табаков поделился своим секретом успешной борьбы с высоким давлением.
Без каких либо ограничений УЗИ мочевого пузыря можно проводить у детей и беременных, так как ультразвук не повреждает ткани организма и не вызывает отдаленных последствий. Этот метод исследования является безвредным, безболезненным и не имеет противопоказаний.
УЗИ мочевого пузыря назначают для диагностики заболеваний мочевыделительной системы. Его всегда осматривают и в рамках комплексного ультразвукового исследования органов малого таза у женщин и мужчин.
Особенность мочевого пузыря в том, что это полый орган. Если он не заполнен жидкостью, он «сминается» и не пропускает сквозь себя звуковые волны. Его не видно на мониторе и невозможно измерить, поэтому расшифровка результатов будет неточной. Исследование при пустом пузыре не показывает камни и осадок в его полости; не позволяет учитывать такой важный диагностический фактор, как остаточная моча. При комплексном УЗИ не только пустой, но и недостаточно наполненный мочевой снижает точность визуализации матки, яичников, простаты. Поэтому к УЗИ мочевого пузыря нужно подготовиться заранее.
Процедуру проводят двумя способами: наружным, через переднюю стенку брюшины, и внутренним, через влагалище у женщин и через прямую кишку – у мужчин. Расшифровка результатов исследования в обоих случаях одинакова.
- Наружное, трансабдоминальное УЗИ мочевого пузыря могут сделать уже на первичном приеме уролога или гинеколога. Если лечащий врач после расшифровки УЗИ-заключения обнаружит патологию в пузыре или других органах малого таза, он рекомендует углубленное исследование.
- УЗИ с введением датчика через прямую кишку называют трансректальным, а через влагалище – интравагинальным. Его проводят при диагностике гинекологических заболеваний у женщин и заболеваний простаты у мужчин, заодно осматривая мочевой пузырь и мочеточники. Оно показывает не только проблемы с мочевым пузырем, но и их взаимосвязь с другими патологиями органов малого таза.
Детям УЗИ мочевого пузыря (при цистите и других нарушениях мочеиспускания) делается только трансабдоминально. Маленькому ребенку, которому нельзя объяснить, как нужно готовиться к процедуре, врач назначит другой метод обследования. Однако в некоторых случаях УЗИ детям делают без подготовки, чтобы определить остаточную мочу: если ее много, это говорит о серьезных нарушениях здоровья малыша.
Подготовка к УЗИ мочевого пузыря отчасти совпадает с подготовкой к ультразвуковому исследованию органов брюшной полости и малого таза. Его не делают после гастро- и колоноскопии – ультразвуковое исследование после этих процедур не нанесет вам вреда, но его результаты будут неточными. Если вы постоянно принимаете какие-нибудь лекарства, предупредите об этом врача-узиста.
Если цель исследования – только диагностика заболеваний мочевыводящей системы, выполнять правила не обязательно. Но если врач предупреждает о том, что во время УЗИ мочевого пузыря предполагается осмотр всех органов малого таза, готовиться к нему придется за несколько дней. Цель подготовки – уменьшить метеоризм, так как газы затрудняют осмотр. Поэтому за 1-2 суток до УЗИ перестаньте есть продукты, которые вызывают брожение в кишечнике:
- сырые овощи и фрукты и соки из них;
- пирожные, сдобу;
- молоко и молокопродукты;
- бобовые;
- черный хлеб;
- газированные напитки.
УЗИ мочевого пузыря лучше проводить утром натощак. Если оно назначено на послеобеденное время, с утра разрешен легкий завтрак (кроме указанных выше продуктов не стоит есть жирную пищу и яйца). Чтобы ультразвуковое исследование показывало точные результаты, завтракать можно не позже чем за шесть часов до визита к врачу.
Понадобится ли вам специфическая подготовка к процедуре, зависит от того, как делают УЗИ мочевого пузыря в вашем медицинском учреждении. К примеру, трансвагинальное УЗИ проводят с пустым мочевым пузырем, но его обычно делают во время комплексного исследования органов брюшной полости или малого таза, поэтому нужно уменьшить метеоризм.
Специально готовиться нужно только к трансабдоминальному и трансректальному ультразвуковому исследованию. Его проводят однократно или двукратно: с полным пузырем и после мочеиспускания (с определением количества остаточной мочи).
- За один-два часа до визита к врачу выпейте несколько стаканов любой жидкости: чая, компота, негазированной воды. Если через час вы не почувствуете, что пузырь наполнен, нужно выпить еще несколько стаканов жидкости. Терпеть трудно, а идти на УЗИ еще не время? Помочитесь и снова выпейте чаю или негазированной воды.
- Когда УЗИ мочевого пузыря назначено на раннее утро (например в стационаре), можно готовиться к нему «естественным способом», то есть не мочиться ночью. Это способ идеален для людей, которые по ночам редко просыпаются, чтобы сходить в туалет.
- Иногда в стационаре или на врачебном приеме возникает необходимость срочной диагностики пузыря и почек (при почечной колике или подозрении на закупорку камнем). У пациента нет времени подготовиться к процедуре, и врач назначает ему однократный прием мочегонного средства. Мочегонные препараты не применяют люди с сердечно-сосудистыми заболеваниями.
- Если УЗИ мочевого пузыря нужно сделать человеку, страдающему от недержания мочи, перед процедурой ему проводят катетеризацию пузыря и заполняют его физраствором. Но введение катетера достаточно травматично, поэтому его используют только в крайнем случае.
Перед трансректальным УЗИ, чтобы каловые массы не мешали проведению процедуры, делают микроклизму из 200 мл обычной кипяченой воды. Толстый кишечник нужно очистить за час-полтора до процедуры и после этого опорожнить прямую кишку.
В определении заболеваний мочевого пузыря не последнее место занимает ультразвуковое обследование. Этот метод диагностики назначается при наличии симптомов, свидетельствующих о патологии мочеполовой системы. Для получения достоверных результатов к узи мочевого пузыря стоит подойти серьезно и подготовиться. Все указания по поводу подготовки к обследованию дает врач и очень важно их соблюдать. Такой метод не имеет противопоказаний, разрешен для проведения даже ребенку.
Такой метод обследования отличается своей простотой, отсутствием противопоказаний, осложнений, быстротой получения результатов. Назначается исследование при следующих симптомах:
- частое или затрудненно мочеиспускание;
- недержание;
- подозрение на наличие почечных камней;
- при цистите;
- выход мочи с примесью крови;
- предположение на пузырно-мочеточниковый рефлюкс.
Дополнительно исследование назначается для оценки работы почек, диагностики цистита (как хронического, так и острого), пиелонефрита. При подозрении аденомы или воспаления у мужчин одновременно проводятся исследования простаты. Женщинам для полной оценки состояния мочеполовой системы могут назначить дополнительные обследования матки и придатков.
Подготовка к узи мочевого пузыря играет очень важную роль. К моменту процедуры орган должен быть заполнен – это поможет определить толщину стенок, форму органа и его контур. Для этого примерно за 1,5 – 2 часа до узи необходимо выпить около 2 литров жидкости в виде чаев, компотов, негазированной воды. Есть и другой способ – не опорожнять пузырь в течении 5 – 6 часов до процедуры.
Если узи будут проводить трансректально, необходимо накануне процедуры и за несколько часов до нее сделать очистительную клизму. После такой подготовки у пациентов не возникает вопросов по поводу того, можно ли кушать перед узи мочевого пузыря. Ведь и так понятно, что проводить обследование после клизмы лучше натощак или придерживаясь диеты (при других видах осмотра: внешнем и трансвагинальном или транс уретральном).
Многим пациентам тяжело воздерживаться от мочеиспускания до процедуры и возникает вопрос, как готовиться тогда. В этом случае рекомендуется опорожняться частично, но при этом потребуется выпить 1.5 – 2 литра жидкости, чтоб к моменту узи орган был снова наполнен. От правильной подготовки пациента зависит точность результатов после обследования, ведь только на полный мочевой пузырь возможно определить состояние органа.
Узи мочевого пузыря проводят 3 способами:
- Абдоминально – при нем обследование проводится со стороны передней брюшной полости. Это внешний тип исследования.
- Трансуретрально – диагностика происходит через канал мочеиспускания.
- Трансректально – исследуется орган через прямую кишку.
Самым применяемым является первый способ обследования. Два других необходимы для подтверждения или опровержения проблем, которые определились при внешнем обследовании. В конечном итоге метод проведения узи определяет лечащий врач, который и назначает эту процедуру. Положение пациента определяется в ходе диагностики, вам предложат лечь на спину или бок, в некоторых случаях просят встать, чтоб была возможность обследовать орган на наличие образований внутри него.
Диагностика иногда отличается в зависимости от пола пациента. Женщинам дополнительно обследуют матку и яичники. Процедура предоставляет возможность измерять эти органы, определить их структуру, расположение, форму. В некоторых случаях женщинам делают узи трансвагинально. Это помогает четко увидеть картину состояния органов внутри и точно диагностировать существование некоторых заболеваний. Беременность и месячные не помеха для диагностики, только важно предупредить врача, чтоб он правильно выбрал методику проведения осмотра.
Обследование пациентов мужского пола имеют некоторые свои особенности, к примеру, во время узи мочевого пузыря иногда возникает потребность в диагностике предстательной железы. При подозрениях на заболевания, связанные с простатой, узи мочевого пузыря с определением остаточной мочи. Для этого мужчину просят сходить в туалет, а после измеряют количество жидкости, которая сохраняется в органе. В остальном диагностика пузыря у мужчин и женщин ничем не отличается.
Диагностика органа помогает увидеть:
- Проходимость по мочеточечным каналам.
- Присутствие инородных образований, опухолей, камней.
- Осадок в мочевом пузыре на узи видно в виде солей, кристаллических образований, эпителия, эритроцитов и лейкоцитов.
- Воспаление (острое или хроническое).
- Повышенный тонус.
- Атонию.
- Дивертикулез стенок.
- Опущение органа.
- Существование проблем с простатой (у мужчин).
- Заболевания яичников, придатков, матки (у женщин).
Первичная диагностика цистита проводится при помощи сдачи анализа мочи и крови. После получения доктором результатов, он может направить больного на ультразвуковое исследование органов мочевой системы. УЗИ мочевого пузыря при цистите – мера необходимая.
Если у доктора появляются затруднения с постановкой диагноза, данный метод диагностики помогает получить точную картину развития болезни, так как ультразвук визуально показывает структуру мочевого пузыря, в которой при возникновении цистита видны характерные признаки воспаления.
Цистит является воспалением стенок мочевого пузыря, которое чаще всего возникает в результате проникновения в мочевой орган бактериальной инфекции. Сегодня эта болезнь достаточно распространена, особенно среди женщин. Дело в том, что у представительниц слабого пола сопутствующее анатомическое строение мочевых органов – широкая и короткая уретра, через которую патогенная микрофлора может быстро проникнуть в организм, тем самым вызывая воспаление.
Можно ли определить наличие проблемы на ранней стадии? Зачастую цистит появляется у человека в результате развития восходящей инфекции в организме, что усложняет диагностику и лечение заболевания.
Главными показаниями к проведению УЗИ при подозрении на цистит являются:
- редкие или, наоборот, слишком частые мочеиспускания;
- наличие гноя или кровяных сгустков в моче;
- появление больших белых хлопьев в урине;
- ложные позывы в туалет, когда из пузыря выделяется всего пару капель мочи, содержащей в себе примеси гноя или крови (зачастую это явление наблюдается при цистите, который был вызван специфической флорой);
- изменение оттенка урины;
- понижение общего количества мочи, вырабатываемой за сутки;
- боли или дискомфорт при походе в туалет “по-маленькому”;
- неприятные ощущения в области лобка;
- увеличение субфебрильной температуры до 38 и более градусов.
Важно заметить, что данные симптомы могут характеризовать не только цистит, но и иные патологии мочевого пузыря или всей выделительной системы (органов малого таза). Поэтому больному и назначается УЗИ, при помощи которого диагноз будет установлен точно. Вопрос “нужно ли делать УЗИ” в такой ситуации не стоит.
Видно ли заболевание на исследовании? При проведении УЗИ врачами могут быть обнаружены дивертикулы – это своеобразные мешковидные новообразования, находящиеся на стенках мочевого пузыря или прорастающие в его полость. Также в органе удаётся обнаружить песок или оксалатовые (солевые) камни, которые значительно нарушают целостность слизистой оболочки, а также считаются основным фактором развития цистита.
Видео 1. Цистит на УЗИ.
При течении определённых форм заболевания такое исследование будет наделено специфическими проявлениями.
Для данных форм цистита характерным симптомом развития болезни будет появление эрозий и мелких язв во внутренней части мочевика. Первое время они будут развиваться на слизистой оболочке, а затем станут распространяться в более глубокие слои органа. Эта форма сопровождается сильными болями, поэтому лечение больному стоит проводить сразу после выявления признаков цистита.
При развитии цистита кандидозного вида ультразвук покажет образования, появившиеся в полости мочевика. Они могут иметь различную форму и размер. Скорость разрастания новообразований зависит от состояния иммунитета больного и времени течения цистита.
Значительное утолщение стенок мочевика становится заметно лишь при наступлении острой формы патологии. В начале её развития УЗИ покажет ровный контур органа, на котором будут полностью отсутствовать деформации. Однако при прогрессировании воспаления стенки пузыря будут постепенно утолщаться, контур станет более кривым, а форма неровной – при помощи ультразвука такие отрицательные изменения органа удастся заметить без проблем.
При развитии данной формы также возникает утолщение стенок органа. УЗИ показывает присутствие хлопьев в мочевом пузыре, что свидетельствует о запущенности болезни.
Если воспаление слишком запущено, в воспаленном органе можно обнаружить гипо и гиперэхогенные участки. Ими могут быть сгустки крови. Они также вызывают нарушение контура мочевого органа, будучи в фазе разжижения, в результате чего он выглядит несимметричным.
В нормальном и здоровом состоянии орган ровный, симметричный, без выступающих стенок и неровного контура. На слизистой оболочке должны отсутствовать деформации, язвы, пятна и утолщения. Здоровый орган имеет толщину стенок 5 мм.
Подготовка к проведению исследования зависит от способа его проведения.
Известно 4 варианта проведения УЗИ мочевика. Это:
- трансвагинальный;
- трансуретральный;
- трансабдоминальный;
- трансректальный.
УЗИ сопровождается по необходимости другими видами исследований.
Также для постановки диагноза “цистит” нередко применяют метод, помогающий выявить все препятствия, которые преодолевает моча при поступлении в мочевой пузырь или во время его покидания.
Результативность этого способа заключается в исследовании остаточной мочи больного.
Диагностика цистита, выполненная в острой фазе, позволяет выявить следующую картину: внутри пузыря ясно видны мельчайшие частицы, наделённые высокой эхогенностью. Они обычно объединены в очаги. Как правило, данные частицы являются скоплением большого количества клеток – лейкоцитарных, эпителиальных или эритроцитарных. Также в них можно обнаружить кристаллы солей (оксалатов).
Отток мочи при достижении ей максимального пика должен быть менее 15 см/с – в противном случае можно говорить о развитии цистита или иных заболеваний мочевых органов.
Цистит чаще всего развивается в результате нахождения действующей инфекции в организме. Поэтому возбудитель болезни может легко пробраться в почки по мочеточникам, что ухудшит состояние больного, вызвав пиелонефрит и иные заболевания парного органа.
Данное исследование абсолютно безопасно для здоровья больного, а также безболезненно. Безопасность такого метода диагностики используют в случает исследования беременных женщин, детей и пожилых людей.
УЗИ, проводимое на мочевом пузыре, считается одним из самых информативных методов обследования, который назначается при развитии цистита в острой форме. При помощи такого способа диагностики удаётся увидеть изменения мочевого органа, отрицательное действие патологии на пузырь, а также понять, сколько именно слоёв вовлечены в процесс воспаления.
Преимуществом УЗИ считается то, что сегодня известно несколько вариантов проведения процедуры, поэтому его можно подобрать индивидуально для каждого больного.
Диагностировать цистит врач может по результатам анализов мочи и крови. Но нередко у специалиста возникают затруднения в точном определении патологии, поэтому он направляет пациента на ультразвуковое исследование органов мочевыделения.
Ряд симптомов со стороны системы мочевыделения являются показаниями для проведения УЗИ при цистите. Среди них:
- появление в урине кровянистых примесей или гноя;
- частые позывы к мочеиспусканию или острая задержка мочи;
- небольшой объем мочи;
- болевые ощущения в надлобковой области, которые появляются периодически.
Человек, получивший направление на процедуру, должен подготовиться к ее проведению. Исследование с помощью ультразвука выполнятся при наполненном мочевике, поэтому за 1,5-2 часа до УЗИ необходимо выпить около 2 л негазированной воды или другой жидкости. Если этого сделать не удается, то рекомендуется не опорожняться 5-6 часов.
Процедуре может помешать заполненный газами кишечник. Тем, кто страдает метеоризмом, следует соблюдать диету в течение 2-3 дней до УЗИ. Из рациона необходимо исключить продукты, способствующие газообразованию, — овощи, фрукты, бобовые, газированные и спиртосодержащие напитки.
Если исследование будет проводиться трансректальным методом, то за несколько часов до процедуры надо сделать очистительную клизму.
Исследование мочевого пузыря с помощью ультразвука проводится несколькими способами:
- Трансабдоминальный. Наиболее распространенный метод инструментальной диагностики и менее инвазивный для больного. Проводится через переднюю брюшную стенку при наполненном мочевом органе. При недержании мочи и при ожирении трансабдоминальное УЗИ не назначается.
- Трансректальный. Проводится через прямую кишку пациентам обоего пола.
- Трансуретральный — редкий метод диагностики, требующий обязательной анестезии. Проводится через мочеиспускательный канал с помощью специального наконечника. Процедура причиняет дискомфорт человеку, возможно травмирование канала мочеиспускания.
- Трансвагинальный. С помощью этого метода обследуются женщины. Мочевой орган должен быть полностью опорожнен. Трансвагинальное исследование позволяет провести детальный анализ, но доставляет пациентке некоторые неудобства.
Патогенные микроорганизмы, вызвавшие цистит, способны подниматься по мочеполовым каналам в почки, провоцируя пиелонефрит. Если пациент жалуется на боль в спине, то при УЗИ на цистит проводится исследование почек.
В зависимости от пола пациента обследование проводится по-разному. Если на прием пришла женщина, то врач ультразвуковой диагностики дополнительно анализирует состояние матки и яичников: органы измеряются, определяются их расположение, форма и структура. УЗИ можно проводить при месячных и при беременности, но следует предупредить врача, чтобы он подобрал правильную методику проведения процедуры.
Во время обследования мужчины врач может проанализировать состояние предстательной железы. Если подозревается патология простаты, то определяется остаток мочи. Пациента просят сходить в туалет, чтобы опорожнить пузырь, а затем измеряют количество оставшейся в органе урины.
В результатах ультразвукового исследования пузыря указывается нескольких параметров, которые помогают поставить окончательный диагноз:
- форма пузыря;
- его объем;
- количество остаточной урины;
- структура пузыря;
- толщина стенок;
- скорость опорожнения пузыря.
УЗИ позволяет определить, развивается ли в мочевом органе воспалительный процесс.
На эхо-картине пациента с острым циститом видны скопления клеток — эпителия, эритроцитов и лейкоцитов, которые в результатах исследования описываются термином «осадок». Если пациент лежит во время проведения УЗИ, то осадок локализуется около задней стенки пузыря. При вставании пациента осадок сместится к передней стенке.
При хронической форме патологии или при прогрессировании острого цистита результаты исследования покажут, что у органа неровный контур и стенки утолщены. Наличие кровяных сгустков в полости пузыря показывается на эхо-картине.
Результаты исследования, проведенного с помощью ультразвука, должен расшифровать уролог, направивший пациента на процедуру. В случае необходимости врач подбирает лечебный курс.
Результаты исследования пузыря в норме:
- Форма. В поперечной проекции пузырь должен быть округлым, в продольной — яйцевидным. На форму женского органа влияет количество беременностей и родов.
- Структура. В норме — эхонегативная, но параметр зависит от возраста человека: чем старше, тем выше должна быть эхогенность.
- Объем. Средние показатели у женщин — 250-550 мл, у мужчин — 350-750 мл.
- Стенки. Одинаковая толщина по всей поверхности — 2-4 мм. Если на каком-либо участке показывается утолщения или истончения, то это свидетельствует о наличии патологии в органе.
- Остаточная моча. Ее количество не должно быть больше 50 мл. При проведении исследования измеряется в обязательном порядке.
Цены УЗИ зависят от различных факторов: город проведения исследования, клиника (в коммерческом медицинском центре стоимость услуги может быть в 2-3 раза выше, чем в специализированном стационаре муниципальной больницы), уровень квалификации специалиста, проводящего процедуру.
В Москве и Санкт-Петербурге средняя стоимость УЗИ органа мочеиспускания от 600 до 2 500 рублей.
Цистит является довольно распространенным заболеванием. Чаще встречается у женщин. Это обусловлено анатомическим строением — короткой и широкой уретрой. Чаще всего цистит возникает вследствие восходящей инфекции. Около 60 процентов циститов возникает благодаря восходящему пути E.coli. E.coli (кишечная палочка) является условнопатогенной флорой, живущей в прямой кишке и во влагалище (в небольшом количестве). Также цистит могут вызывать стафилококк (протекает с фебрильной температурой), такие специфические возбудители, как хламидии, микоплазмы, уреаплазмы. Крайне редко цистит может возникать гематогенным или лимфогенным путем (риск возникновения интерстициального цистита).
Основными проявлениями цистита являются:
• Боль в надлобковой области;
Цистит может возникать по следующим причинам:
• Нерегулярная или неправильная гигиена (у девочек);
Какие исследования понадобятся врачу для постановки диагноза:
УЗИ мочевого пузыря при цистите проводится после специальной подготовки больного. Пациент должен выпить 1-1,5 литра негазированной воды или другого напитка (не молока) за 1-1,5 часа до назначенной процедуры. При хроническом цистите на УЗИ видны утолщенные стенки, а также осадок на дне мочевого пузыря.
Несмотря на высокую меру самозащиты мочевого пузыря от негативного воздействия патогенных микроорганизмов, в большинстве случаев цистит имеет бактериальную этиологию. Для подтверждения предполагаемого инфекционно-воспалительного заболевания врачи используют комплекс различных диагностических методик. УЗИ мочевого пузыря при цистите позволяет визуально увидеть структурное изменение стенок полого органа выделительной системы.
Содержание статьи

Это обследование назначается пациентам, у которых были выявлены следующие симптомы воспаления полого органа выделительной системы:
- ощущение рези и жгучего покалывания в уретре;
- резкий неприятный запах урины;
- увеличение частоты посылов к мочеиспусканию;
- выведение урины по капле, постоянное ощущение не полностью опорожненного пузыря;
- тянущие боли спазматического характера в нижней части живота, в области промежности;
- наличие кровяных выделений (гематурия) и осадка в моче.
В результате проведенного ультразвукового обследования медицинский работник выявляет следующие аномалии, сопровождающие цистит: структурные изменения стенок мочевого пузыря, камни и песок, опухолевидные новообразования злокачественного и доброкачественного характера, врожденные аномалии анатомического строения, стадия и обширность воспаления слизистых оболочек, пузырно-мочеточниковый рефлюкс (обратный ток урины в мочеточники и почечные лоханки).
При использовании ультразвука с доплером можно выявить не только размеры и форму органа, но и визуально увидеть, как движется урина и насколько перекрыт мочеточник камнем, отеком.
Сонография, или УЗИ, является современным способом инструментальной диагностики, который позволяет исследовать любой орган или ткань. В отличие от рентгенографии эта процедура абсолютно безопасна ввиду использования ультразвука. Всемирная организация здравоохранения выдала заключение о том, что сонография может быть проведена всем категориям населения независимо от возраста и пола.
Ультразвуковая диагностика имеет отличительную особенность, заключающуюся в том, что она не инвазивна, т.е. для анализа внутренних органов не требуется повреждать ткани или кожу. Сонография не вызывает неприятных ощущений даже у пациентов с тяжелыми патологиями. Во время процедуры врач водит специальным датчиком по телу, а изображение транслируется на экране монитора.
В современной медицине существует несколько вариантов проведения ультразвукового обследования:
- Транвагинальное исследование проводится при опустошенном мочевом пузыре и позволяет осуществить более корректную диагностику возможных патологий.
- Трансабдоминальное УЗИ осуществляется через переднюю брюшную стенку и является наиболее распространенным видом инструментального анализа. Проводится процедура при наполненном полом органе выделительной системы. Такой способ диагностики не назначается пациентам с ожирением или инконтиненцией (недержание мочи).
- Трансуретральное обследование мочевого пузыря является наиболее редким методом диагностики цистита. Введение специального наконечника в уретру может в значительной степени травмировать его. По этой причине данная процедура требует использования анестезии. Этот вид УЗИ позволяет проанализировать стадию поражения стенок органа выделительной системы.
- Трансректальное обследование назначается пациентам, которые еще не живут половой жизнью. Процедура причиняет небольшой дискомфорт. Перед ее проведением необходимо естественным образом или при помощи медицинской груши опустошить прямую кишку.
- Допплерография дает возможность врачам изучить объем остаточной урины в мочевом пузыре и исследовать структурные изменения его стенок. Эта процедура проходит в два этапа. Сначала сканируется орган при полной его наполненности и второй раз после опорожнения.
Только при соблюдении ряда правил подготовки к УЗИ гарантируется получение наиболее достоверного и точного результата, который поможет врачу поставить безошибочный диагноз. Ввиду того, что существует несколько видов сонографии, каждый из них требует особого подхода.
При внешнем трансабдоминальном обследовании требуется подготовить кишечник. Для этого за 4 дня до процедуры пациенты должны исключить из ежедневного пищевого рациона продукты, провоцирующие чрезмерное скопление газов и вздутие живота (бобовые, молочные продукты, сдобная выпечка, капуста). Накануне процедуры можно принять препарат Эспумизан, а также очистить прямую кишку при помощи клизмы. Еще одним условием прохождения внешней сонографии является наполненный полый орган выделительной системы. Для этого врачи предлагают больным с предполагаемым диагнозом цистит на выбор два варианта:
- за 5 часов до ультразвука не опорожняться;
- за 1 час до манипуляции выпить 1,5-2 литра дистиллированной воды.
Трансуретральное УЗИ не требует особой подготовки. Для этой процедуры важно лишь придерживаться правил интимной гигиены во избежание попадания лишнего биоматериала.
На основании результатов сонографии мочевого пузыря лечащий врач может установить точный диагноз. Для этого данные, полученные во время инструментальной диагностики, он сопоставляет с показателями нормы. При этом учитывается симптоматика и жалобы больного.
В норме мочевой пузырь имеет округлую форму, при этом его стенки ровные с четкими границами. При отсутствии воспалительных процессов в органе нет утолщений, деформаций. Толщина здоровой слизистой стенки полого органа выделительной системы достигает 5 мм. В случае проведения допплерографии нормальным результатом считается выявление остаточной мочи в объеме 50 мл.
Врачи выделяют следующие признаки воспалительного процесса в стенках мочевого пузыря, которые могут быть выявлены во время сонографии:
| Стадия протекания цистита | Результаты обследования |
|---|---|
| Хроническая | В процессе проведения УЗИ специалист увидит утолщение стенок полого органа выделительной системы. При этом в просветах будет заметен осадок. В результате врач напишет в заключении – признаки хлопьев в мочевом пузыре. При длительном протекании цистита диагностируются кровяные сгустки, которые могут быть прикреплены к внутренней оболочке органа. на стадии разжижения эти свертывания создают неровные границы мочевого пузыря |
| Острая | Во время сонографии специалист увидит скопление частиц с повышенной эхогенностью, что будет свидетельствовать о наличии воспалительного процесса. В качестве осадка в мочевом пузыре выступают различные клетки, кристаллы солей. На начальных этапах развития цистита стенки органа будут оставаться ровными и лишь при прогрессировании они начинают принимать ассиметричную форму |
Несмотря на стремительное развитие диагностических методов, УЗИ по-прежнему остается одним из наиболее информативных способов оценки степени поражения мочевого пузыря. Ввиду большого разнообразия этого обследования врачи с легкостью подбирают для каждого пациента наиболее подходящий способ проведения манипуляции. В большинстве случаев сонография не вызывает болезненных ощущений и может быть проведена абсолютно всем пациентам независимо от пола, возраста. Соблюдение врачебных рекомендаций по правильной подготовке к ультразвуковому обследованию – гарантия получение достоверного результата.
Первичная диагностика цистита проводится при помощи сдачи анализа мочи и крови. После получения доктором результатов, он может направить больного на ультразвуковое исследование органов мочевой системы. УЗИ мочевого пузыря при цистите – мера необходимая.
Если у доктора появляются затруднения с постановкой диагноза, данный метод диагностики помогает получить точную картину развития болезни, так как ультразвук визуально показывает структуру мочевого пузыря, в которой при возникновении цистита видны характерные признаки воспаления.
Цистит является воспалением стенок мочевого пузыря, которое чаще всего возникает в результате проникновения в мочевой орган бактериальной инфекции. Сегодня эта болезнь достаточно распространена, особенно среди женщин. Дело в том, что у представительниц слабого пола сопутствующее анатомическое строение мочевых органов – широкая и короткая уретра, через которую патогенная микрофлора может быстро проникнуть в организм, тем самым вызывая воспаление.
Можно ли определить наличие проблемы на ранней стадии? Зачастую цистит появляется у человека в результате развития восходящей инфекции в организме, что усложняет диагностику и лечение заболевания.
Главными показаниями к проведению УЗИ при подозрении на цистит являются:
- редкие или, наоборот, слишком частые мочеиспускания;
- наличие гноя или кровяных сгустков в моче;
- появление больших белых хлопьев в урине;
- ложные позывы в туалет, когда из пузыря выделяется всего пару капель мочи, содержащей в себе примеси гноя или крови (зачастую это явление наблюдается при цистите, который был вызван специфической флорой);
- изменение оттенка урины;
- понижение общего количества мочи, вырабатываемой за сутки;
- боли или дискомфорт при походе в туалет “по-маленькому”;
- неприятные ощущения в области лобка;
- увеличение субфебрильной температуры до 38 и более градусов.
Важно заметить, что данные симптомы могут характеризовать не только цистит, но и иные патологии мочевого пузыря или всей выделительной системы (органов малого таза). Поэтому больному и назначается УЗИ, при помощи которого диагноз будет установлен точно. Вопрос “нужно ли делать УЗИ” в такой ситуации не стоит.
Видно ли заболевание на исследовании? При проведении УЗИ врачами могут быть обнаружены дивертикулы – это своеобразные мешковидные новообразования, находящиеся на стенках мочевого пузыря или прорастающие в его полость. Также в органе удаётся обнаружить песок или оксалатовые (солевые) камни, которые значительно нарушают целостность слизистой оболочки, а также считаются основным фактором развития цистита.
Видео 1. Цистит на УЗИ.
При течении определённых форм заболевания такое исследование будет наделено специфическими проявлениями.
Для данных форм цистита характерным симптомом развития болезни будет появление эрозий и мелких язв во внутренней части мочевика. Первое время они будут развиваться на слизистой оболочке, а затем станут распространяться в более глубокие слои органа. Эта форма сопровождается сильными болями, поэтому лечение больному стоит проводить сразу после выявления признаков цистита.
При развитии цистита кандидозного вида ультразвук покажет образования, появившиеся в полости мочевика. Они могут иметь различную форму и размер. Скорость разрастания новообразований зависит от состояния иммунитета больного и времени течения цистита.
Значительное утолщение стенок мочевика становится заметно лишь при наступлении острой формы патологии. В начале её развития УЗИ покажет ровный контур органа, на котором будут полностью отсутствовать деформации. Однако при прогрессировании воспаления стенки пузыря будут постепенно утолщаться, контур станет более кривым, а форма неровной – при помощи ультразвука такие отрицательные изменения органа удастся заметить без проблем.
При развитии данной формы также возникает утолщение стенок органа. УЗИ показывает присутствие хлопьев в мочевом пузыре, что свидетельствует о запущенности болезни.
Если воспаление слишком запущено, в воспаленном органе можно обнаружить гипо и гиперэхогенные участки. Ими могут быть сгустки крови. Они также вызывают нарушение контура мочевого органа, будучи в фазе разжижения, в результате чего он выглядит несимметричным.
В нормальном и здоровом состоянии орган ровный, симметричный, без выступающих стенок и неровного контура. На слизистой оболочке должны отсутствовать деформации, язвы, пятна и утолщения. Здоровый орган имеет толщину стенок 5 мм.
Подготовка к проведению исследования зависит от способа его проведения.
Известно 4 варианта проведения УЗИ мочевика. Это:
- трансвагинальный;
- трансуретральный;
- трансабдоминальный;
- трансректальный.

Также для постановки диагноза “цистит” нередко применяют метод, помогающий выявить все препятствия, которые преодолевает моча при поступлении в мочевой пузырь или во время его покидания.
Результативность этого способа заключается в исследовании остаточной мочи больного.
Диагностика цистита, выполненная в острой фазе, позволяет выявить следующую картину: внутри пузыря ясно видны мельчайшие частицы, наделённые высокой эхогенностью. Они обычно объединены в очаги. Как правило, данные частицы являются скоплением большого количества клеток – лейкоцитарных, эпителиальных или эритроцитарных. Также в них можно обнаружить кристаллы солей (оксалатов).
Отток мочи при достижении ей максимального пика должен быть менее 15 см/с – в противном случае можно говорить о развитии цистита или иных заболеваний мочевых органов.
Цистит чаще всего развивается в результате нахождения действующей инфекции в организме. Поэтому возбудитель болезни может легко пробраться в почки по мочеточникам, что ухудшит состояние больного, вызвав пиелонефрит и иные заболевания парного органа.
Данное исследование абсолютно безопасно для здоровья больного, а также безболезненно. Безопасность такого метода диагностики используют в случает исследования беременных женщин, детей и пожилых людей.
УЗИ, проводимое на мочевом пузыре, считается одним из самых информативных методов обследования, который назначается при развитии цистита в острой форме. При помощи такого способа диагностики удаётся увидеть изменения мочевого органа, отрицательное действие патологии на пузырь, а также понять, сколько именно слоёв вовлечены в процесс воспаления.
Преимуществом УЗИ считается то, что сегодня известно несколько вариантов проведения процедуры, поэтому его можно подобрать индивидуально для каждого больного.
Для улучшения потенции наши читатели успешно используют M-16. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Появление камней в человеческом организме зафиксировали еще в далеком прошлом. Первые конкременты были обнаружены еще у мумий. Известно, что таким заболеванием страдали даже Исаак Ньютон, Петр I и Наполеон. Почему и как возникают камни в почках, и как предупредить данное явление?
Цистолитиаз — заболевание, обусловленное формированием камней, плотных образований в мочевом пузыре, мочеточнике и почках. Количество конкрементов в теле человека может варьироваться от одного до несколько сотен. А их диаметр изменяется от 0.8 мм до 11-13 см. Были зафиксированы случаи, когда масса камня была больше 2 кг.
Цистолитиазом страдает около 1-3% населения. Причем заболеванию мужчины подвержены гораздо больше, чем женщины.
Появиться болезнь может в результате воспалений инфекционного и неинфекционного происхождения. В случае инфекционного воспаления виновниками заболевания являются микроорганизмы, а неинфекционного воспаления — физические и химические факторы.
Ниже рассмотрим основные причины возникновения конкрементов.
Представляет собой закупоривание мочевых путей, что препятствует естественному оттоку мочи. Первоначально, при возникновении такой проблемы, организм справляется с ней самостоятельно. Происходит утолщение мышцы, которое вызывает увеличение давления. За счет увеличенного давления моча спускается по мочеиспускательному каналу. Со временем возникает истощение мышц, приводящее к снижению тонуса мышц. Такие проблемы приводят к неполному опорожнению, что является благоприятным условием для образования камней.
Задержка и опорожнение мочи регулируется специальным механизмом — мышцами, которые носят названия детрузор и внутренний сфинктер. Детрузор отвечает за растяжение мочевого пузыря, когда накапливается жидкость и за формирование сокращений, которые способствуют его опорожнению. Внутренний сфинктер обеспечивает удержание мочи. Дисфункция какого-то из отделов иннервации приводит к нарушению мочеиспускания, и как результат — образование камней.
- Воспалительные процессы. Влияют на мочеполовую систему. Могут появиться как следствие прохождения лучевой терапии;
- Нахождение посторонних предметов в органе. Этими предметами могут быть фрагменты шовного материала, катетер;
- Повреждение внутренней мышечной стенки;
- Появление дивертикулы (выпячивание стенки);
- Последствие реконструктивной операции проведенной с целью предотвращения недержания мочи, вызываемое стрессовой ситуацией.
Появляется в результате заражения человека гельминтами и их активной жизнедеятельности в организме, которая поражает мочеполовую систему.
Конкременты разделяются по определенным признакам. К ним относятся:
- Количественный показатель. Возможно наличие как одного, так и нескольких камней;
- Диаметр. Обнаруживают как очень маленькие, так и очень крупные конкременты;
- Твердость и мягкость. Камни могут быть на ощупь как мягкими, так и твердыми;
- Степень окатанности. Встречаются конкременты с окатанной, то есть гладкой поверхностью, и с выступающими заострениями.
Нарушение обмена веществ способствует накоплению нерастворимых солей — материалу из которого образуются камни.
Располагающими, к образованию конкрементов, факторами являются:
- Преобладание острой и кислой пищи в рационе питания, употребление продуктов, содержащих белок животного происхождения, рафинированный сахар. Частый прием кислой пищи вызывает увеличение кислотности мочи, что благоприятно для образования камней;
- Недостаточное для организма количество витаминов, минералов и микроэлементов;
- Наличие обменных заболеваний — сахарный диабет, ферментопатия (нарушение деятельности ферментов), подагра;
- Наличие хронических заболеваний желудочно-кишечного тракта;
- Присутствие заболеваний почек и мочеполовых органов (цистит, простатит, пиелонефрит);
- Обезвоживание организма, вызванное отравлением или инфекционным заболеванием.
Симптомы мочекаменной болезни довольно разнообразны, но не однозначны.
Если мужчина ощущает тупую боль в половом члене, это может быть симптомом выхода камней. Попадая в мочеиспускательный канал, конкременты могут провоцировать возникновение острой или тупой боли в половом органе.
При движении боли могут становиться сильнее, а при нахождении состояния покоя утихать. А если изменить наклон туловища конкременты могут перемещаться в область бедра, пенис и мошонку.
Конкременты нарушают мочевыделение, возникают резкие позывы в туалет при движении. При перемещении конкремента в уретру происходит острое прерывание струи во время мочеиспускания. Недержание мочи и появление в ней крови случается, когда камень мешает смыканию внутреннего сфинктера. Крупные камни затрудняют выведение мочи и делают возможным опорожнение только при нахождении тела в горизонтальном положении. Боль и дискомфорт могут возникать в поясничном отделе, так как камни, выходя из почек, попадают в мочевой пузырь. Цистолитиаз совместно с инфекционными заболеваниями приводит к таким осложнениям, как цистит и пиелонефрит.
Камни на начальном этапе врач диагностирует при осуществлении пальпации в области над лобковой костью. Первым признаком присутствия конкрементов является обнаружение увеличенного мочевого пузыря посредством прощупывания. Затем проводят ректальное исследование, с целью выявления патологии предстательной железы.
Далее сдается общий анализ мочи, определяющий наличие солей, из которых образуются камни. Также с при помощи общего анализа выявляют наличие инфекций в мочеполовых органах, которые способствовали образованию конкрементов.
Еще одним результативным методом обследования является УЗИ. При помощи данного метода возможно определить местонахождение, размер, форму и количество камней. Преимуществами УЗИ являются невысокая стоимость, малая затрата времени, отсутствие оперативного вмешательства.
При помощи компьютерной томографии делают снимок мочевого пузыря в поперечном сечении, что делает возможным обнаружение даже незначительных образований.
Проведение обзорной рентгенографии позволяет заметить конкременты также в мочеточниках и почках. С ее помощью возможно определить количество, диаметр и местоположение камней.
Но, некоторые камни имеют рентгенонегативное свойство, то есть их нельзя увидеть при проведении рентгена.
Эффективным методом обследования является внутривенная пиелография. Ее суть заключается в производстве рентгеновских снимков до и после введения контрастного вещества в организм человека через вены. Попадая в мочевыделительную систему, вещество помогает выявить даже самые маленькие камни в почках, пузыре и мочеточниках.
Как происходит удаление камней из накопительного резервуара нашего организма? Удаление возможно посредством двух методов: медикаментозной терапии и хирургического вмешательства.
При медикаментозной терапии назначают препараты — спазмолитики (например Но-Шпа) и средства, нормализующие щелочной баланс мочи. При употреблении спазмолитиков происходит расслабление стенки мочеточника, что способствует прохождению камня по каналу. Следует отметить, что употребление спазмолитиков устраняет острые симптомы, но, как правило, выход конкрементов самостоятельно не происходит.
Удаление камней у мужчин осуществляется современным и эффективным методом — литотрипсией. Данный метод относится к трансуретральной хирургии. Заключается он в следующем: гибкий шланг с камерой и светодиодом (цистоскоп) вводится в мочеточник через мочевой пузырь и производит расщепление камней с последующим их выводом.
Часто, если это возможно, применяют наиболее щадящий, нехирургический метод лечения — ударно-волновую литотрипсию.
Дробление камней происходит в результате направленного ультразвукового воздействия. Если раздробить камни невозможно, проводится открытая надлобковая цистолитотомия. Она заключается в удаление камней большого размера, прикрепленных к стенкам мочевого пузыря.
Профилактикой мочекаменной болезни является сбалансированное питание. Необходимо как можно меньше употреблять жирной пищи, копченостей, солений и специй. Также нужно не забывать об употреблении воды в течении всего дня. Нормой считается употребление 1.5-2 литров жидкости. Мочекаменной заболевание чаще отмечалось у людей с сидячей работой. Активный образ жизни и правильное питание станут хорошей профилактикой заболевания.
По статистике, цистит у женщин встречается намного чаще, чем другие болезни мочевого пузыря. Патология, в основе которой лежит поражение слизистой органа, приводящее к развитию воспалительного процесса, не только доставляет массу неприятных ощущений, но и может стать причиной серьезных осложнений. Симптомы цистита должна знать каждая женщина. При возникновении первых же подозрений на развитие недуга следует немедленно обратиться к участковому терапевту или сразу к урологу, чтобы как можно быстрее начать лечение. Несмотря на то, что чаще всего заболевание выявляется у женщин в возрасте 20-45 лет, все без исключения представительницы прекрасного пола подвержены риску его развития из-за особенностей строения мочеполовой системы.
Воспаление слизистой оболочки мочевого пузыря у девушек в большинстве случаев возникает в результате жизнедеятельности возбудителя на ее поверхности. Патогенный агент прикрепляется к тканям, начинает активно размножаться и выделять токсины. Это приводит к развитию воспаления и изменению структуры эпителия. В случае отсутствия своевременной терапии патологический процесс начинает проникать глубже и даже распространяется на соседние органы.
Особенность течения цистита у женщин состоит в том, что патогены, заселяющие мочевой пузырь, нередко переходят на половые органы, что заметно осложняет течение болезни.
Варианты классификации цистита мочевого пузыря могут быть такими:
- По типу течения процесс бывает острым или хроническим.
- По локализации воспаления. Если на начальных стадиях заболевание сосредотачивается только на слизистой, то со временем оно прогрессирует, затрагивая подслизистый и даже мышечный слои.
- По типу возбудителя болезнь делится на бактериальную, небактериальну, вирусную и грибковую формы.
- По морфологическому типу. В отдельные группы выделяют геморрагический, гнойный, катаральный, язвенный, кистозный и другие формы цистита.
В зависимости от формы симптомы и лечение цистита могут незначительно отличаться. Поэтому даже при очевидной клинической картине не стоит действовать самостоятельно. Сначала нужно пройти необходимые этапы диагностики, которые позволят поставить максимально развернутый диагноз и подобрать оптимальный вариант терапии цистита у женщин.
Острый и хронический цистит у представительниц слабого пола может возникать в качестве первичного самостоятельного заболевания, или его выявляют на фоне уже существующих патологических процессов. Чаще всего он оказывается последствием проникновения патогена в мочевой пузырь через уретру. Не исключен и нисходящий вариант инфицирования, в этом случае возбудитель спускается от почек по мочеточникам. В редких случаях поражение слизистой полого органа оказывается результатом попадания чужеродных агентов посредством тока крови или лимфы.
Вот перечень основных причин заболевания циститом:
- Недавно перенесенные урологические, гинекологические или венерические инфекции. Особенно, если терапия проводилась не под контролем врача или не была доведена до конца.
- Застой мочи в мочевом пузыре. Статистика показывает, что цистит у женщин, не ведущих активный образ жизни, случается гораздо чаще, чем у любительниц регулярных физических нагрузок. Еще одним фактором риска является привычка терпеть, а не ходить в туалет по первому же требованию организма.
- Снижение функциональности органов выделения. Причина развития цистита в ряде случаев не зависит от режима и поведения женщины. Некоторые внутренние патологии, например, опухоли, вносят свои коррективы в работу системы, вызывая болезнь.
- Ослабление иммунитета по физиологическим или патологическим причинам. К первым можно отнести беременность, менопаузу, период полового созревания. Во вторую группу входят сахарный диабет, авитаминозы и другие иммунодефицитные состояния.
- Присутствие в организме очагов инфекции. С током крови возбудители могут быть перенесены в мочевой пузырь из любой части тела человека. Поэтому не до конца вылеченный гайморит, отит и даже кариозный зуб могут стать причиной цистита.
- Несоблюдение правил личной гигиены.Проявления воспалительного процесса не являются редкостью у женщин, уделяющих недостаточно внимания личной гигиене. В группе риска находятся еще и любительницы стрингов, по которым кишечная палочка беспрепятственно проникает на поверхность уретры и в мочевой пузырь.
- Беспорядочная половая жизнь. Частая смена партнеров или несоблюдение элементарных мер безопасности во время полового акта могут привести к развитию венерических заболеваний, которые провоцируют цистит. В частности, важно помнить, что для анального и традиционного видов секса необходимо использовать отдельные презервативы.
Многие женщины считают, что воспаление мочевого пузыря может возникнуть из-за переохлаждения. Важно понимать, что такое цистит – это воспалительное заболевание, которое не может развиться, если поверхность слизистой не была повреждена внешним раздражителем.
Переохлаждение организма не способно спровоцировать болезнь, но оно может снизить его защитные силы, что повысит активность микробов, которые в нем находятся.
В большинстве случаев цистит у женщин развивается примерно по одной схеме и сначала имеет вид острого процесса. Игнорирование проблемы или неправильный подход к ее лечению приводят к осложнению состояния или его переходу в хроническую форму. Клиническая картина заболевания в большинстве случаев довольно яркая, ее сложно не заметить или намеренно игнорировать.
Симптомы цистита у женщин при остром течении болезни доставляют существенный дискомфорт. Изначально пациентки отмечают учащение походов в туалет для того, чтобы справить малую нужду. Через какое-то время этот процесс начинает сопровождаться резями, жжением, болями над лоном и отсутствием удовлетворения. Выделяемая жидкость может быть мутной, нередко она источает неприятный запах. При цистите в острой фазе часто отмечается ухудшение общего состояния из-за незначительного повышения температуры, слабости, тошноты.
Для улучшения потенции наши читатели успешно используют M-16. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В случаях, когда заболевание перетекает в хроническую форму, клиническая картина заметно сглаживается. Некоторые женщины даже не ощущают особого дискомфорта, болезненность и проблемы с выделением мочи возникают только в период рецидива недуга. Из-за сильного повреждения слизистой мочевого пузыря моча меняет свой вид и запах. Она становится бурой и зловонной, что указывает на застарелое воспаление. К этому нередко присоединяются такие признаки, как нарушение сна, хроническая усталость, авитаминозы, анемия, отечность тканей из-за снижения функциональности мочевого пузыря.
В некоторых случаях перечисленные признаки цистита у женщин дополняются особыми проявлениями. При серьезных поражениях слизистой, при которых страдают сосуды, в моче появляется кровь. Запущенный воспалительный процесс нередко сопровождается выделением гноя, который можно заметить невооруженным взглядом. Иногда боль переходит на поясничную область. В этом случае возникает подозрение на поражение почек.
При развитии цистита воспаление мочевого пузыря сопровождается яркой клинической картиной, но одного только перечня симптомов недостаточно для постановки диагноза и начала профильного лечения. В обязательном порядке женщина должна сдать кровь на общий и биохимический анализ, мочу на общий анализ и бактериологический посев. В некоторых случаях дополнительно проводятся цистоскопия и анализ мочи по Нечипоренко. Для исключения распространения инфекции на соседние органы могут быть назначены: УЗИ малого таза, урография (на фото будет видна степень поражения органов). Учитывая то, что цистит и вагинальные инфекции тесно связаны, может понадобиться визит к гинекологу.
Профильная терапия должна быть направлена на устранение дискомфортных ощущений, возникающих при цистите, и нейтрализацию причины недуга. Редко удается обойтись без медикаментов, в большинстве случаев приходится использовать антибиотики.
Отказ от агрессивной терапии, рекомендованной врачом, является серьезной ошибкой, которая может стать причиной негативных последствий.
Лечение цистита начинается с назначения пациентке ряда лекарственных препаратов, которые должны приниматься в комплексе. Схема терапии может корректироваться в зависимости от того, какие симптомы сопровождают течение недуга. Для повышения эффективности лекарств надо отказаться от соленой и острой пищи, пить много воды и натуральных напитков, ввести в режим упражнения Кегеля или специальную гимнастику.
Вот основные группы лекарств, используемых при цистите:
Чаще всего это такие средства, как Монурал, Амоксициллин, Офлоксацин, Азитромицин и другие продукты из самых разных групп антибиотиков. В редких случаях болезнь вызывается вирусами или грибками, что требует подбора профильных лекарств.
В качестве вспомогательной терапии применяются иммуностимуляторы и пробиотики. Первые укрепляют защитные силы организма и помогают ему самостоятельно бороться с проблемой. Пробиотики нормализуют состояние микрофлоры, благодаря чему возможные негативные последствия приема лекарств сводятся к минимуму.
У женщин лечение цистита зачастую требует дополнительного местного воздействия. Для устранения болезненности могут быть назначены прогревания, но проводятся они только с разрешения врача. Для предупреждения распространения инфекции и облегчения состояния нередко используются спринцевания, подмывания и микроклизмы с применением жидкостей на травяных отварах. Выраженный лечебный эффект дают инстилляции с антибиотиками или антисептиками.
Существует немало действенных натуральных средств, способных победить цистит и устранить симптомы болезни. Если недуг проявляется не слишком ярко, а его причиной не является активность микробов, натурального лечения может оказаться достаточно для избавления от проблемы. Правда, по этому поводу в любом случае нужно посоветоваться с врачом. Самыми действенными травами в плане устранения воспаления мочевого пузыря считаются зверобой, ромашка, полевой хвощ, толокнянка, брусника. Приготовленные на основе этих продуктов препараты принимаются внутрь и применяются при проведении физиотерапевтических процедур.
Воспаление мочевого пузыря – очень коварное заболевание, которое способно стать причиной развития серьезных негативных последствий. Если при правильно проведенном лечении острая форма болезни проходит за несколько дней, то при ее переходе в хроническую фазу на терапию приходится тратить несколько месяцев и даже лет.
А еще цистит у женщин может быть провокатором таких проблем:
- Распространение воспаления вглубь способно изменить текстуру мышечной ткани. Помимо снижения функциональности органа, это грозит развитием образований злокачественной и доброкачественной природы на его поверхности.
- Инфекция по мочеточникам может подняться вверх, к почкам. Результатом этого становятся пиелонефрит, кисты почек, абсцесс органов.
- Геморрагический цистит, любая из форм в запущенном состоянии, приводящая к образованию гнойных хлопьев, переход воспаления на уретру могут стать причиной закупорки мочеиспускательного канала. Это грозит разрывом мочевого пузыря, приводящим к перитониту. Осложнение довольно редкое, но опасное для жизни пациентки.
Чтобы не пришлось думать, как лечить воспалительный процесс, нужно своевременно начать профилактику болезни. Несмотря на то, что женская мочеполовая система устроена так, что риски заработать цистит довольно высоки, соблюдение простых правил снизит вероятность развития проблемы до минимума. Надо своевременно заниматься лечением всех инфекционных заболеваний и недугов со стороны мочеполовой системы. Не помешает общее закаливание организма и укрепление иммунитета с помощью правильного питания, спорта и полноценного регулярного отдыха. Не последнюю роль играют соблюдение основ личной гигиены и питьевого режима, гарантирующего тщательное промывание мочевого пузыря.
Перечисленные симптомы указывают на развитие именно цистита. Их появление обусловлено нарушением работы слизистой оболочки, которая выстилает мочевой пузырь. Она воспаляется и попросту перестает функционировать нормально.
Чтобы поставить точный диагноз, нужен забор мочи для анализа (микроскопический или бактериологический), ультразвуковое обследование органов мочевыделительной системы. Порой назначают цистографию.
Лечат данный недуг с помощью физиотерапии, антибактериальных средств и фитопрепаратов. Согласно установленной симптоматике назначают седативные или обезболивающие средства, которые облегчают состояние больного.
Вообще в урологической практике отмечается, что среди мужчин цистит встречается крайне редко. Нетипичность недуга для представителей сильного пола объяснима особенностями уретры. У мужчин мочеиспускательный канал узкий, длинный, изогнутый. Он задерживает инфекцию и не позволяет ей войти в мочевой пузырь.
Развитие цистита может быть обусловлено инфравезикальной обструкцией, то есть чрезмерным сдавливанием подпузырных мочевых путей (примерно на уровне шейки мочевого пузыря или уретры). Это препятствует возможности свободного оттока мочи.
В числе основополагающих проявлений острого мужского цистита — учащенные мочеиспускания, которые проходят болезненно и затрудненно. У больного возникают императивные позывы, терминальная гематурия. Его моча мутнеет. Сопутствуют перечисленным симптомам озноб и лихорадка, снижение трудоспособности.
В процессе мочеиспускания возникают болевые ощущения, особенно когда недуг в конечной или начальной стадии. Все это сопровождается сильным жжением и резью в уретре. Также ощущаются боли в паху, мошонке, над лобком и в самом половом органе. Объем каждой разовой порции снижается до количества десяти-двадцати миллилитров. Иногда развивается недержание мочи.
Также типичными симптомами становятся пиурия, лейкоцитурия, гематурия (макро- или микроскопическая). В тяжелых случаях развивается сильная интоксикация, поднимается температура тела и появляется олигурия. Моча не только мутнеет, но и содержит примеси фибрина, крови, пласты слизистой оболочки, которая была отторгнута. Кроме того, от мочи исходит запах гнили.
Что касается хронического проявления мужского цистита, то ему присущи более скудные признаки. Течение недуга волнообразное, нестабильное, прерывистое. Мочеиспускание при хроническом цистите, как правило, не слишком частое и не особо болезненное. Лейкоцитурия и протеинурия сохраняется, как и микрогематурия и примесь слизи в моче. Однако такая форма недуга чревата парациститом, пиелонефритом, а также склерозом стенок мочевого пузыря, которому сопутствует резкое уменьшение его емкости.
Чтобы диагностировать такое заболевание, следует пройти обследование мочи, причем как бактериологическое, так и микроскопическое. Затем необходимо ультразвуковое исследование мочевого пузыря, цистография и цистоскопия. Лечение данного недуга не обходится без противомикробной терапии, фито- и физиотерапии, а также специального симптоматического лечения. Цистит, как и прочие заболевания, лучше выявить на начальных стадиях, чем потом подолгу его лечить, если запустить.
источник






 Анализы мочи. Их необходимо сдать больному при первых признаках цистита. Если моча мутного цвета, то это означает, что в ней содержится большое количество белка, лейкоцитов. Наряду с лабораторным методом исследования мочи существует способ экспресс-диагностики. Проводится он при помощи различных «полосок», позволяющих определить, присутствует ли инфекция в мочевом органе. Метод не дает полной качественной характеристики. С помощью лабораторного анализа определяется уровень глюкозы, белка, бактерий, лейкоцитов, прозрачность и удельный вес.
Анализы мочи. Их необходимо сдать больному при первых признаках цистита. Если моча мутного цвета, то это означает, что в ней содержится большое количество белка, лейкоцитов. Наряду с лабораторным методом исследования мочи существует способ экспресс-диагностики. Проводится он при помощи различных «полосок», позволяющих определить, присутствует ли инфекция в мочевом органе. Метод не дает полной качественной характеристики. С помощью лабораторного анализа определяется уровень глюкозы, белка, бактерий, лейкоцитов, прозрачность и удельный вес. УЗИ почек и мочевого пузыря. Метод основывается на визуализации органов с помощью ультразвукового излучения. Такая процедура позволяет увидеть органы, расположенные в глубине тканей человека. Развивающаяся инфекция в мочевом пузыре может подняться по мочеточнику к почкам и спровоцировать воспалительный процесс. В таком случае врач назначает дополнительное УЗИ почек, чтобы в дальнейшем составить эффективное лечение для борьбы с инфекционным очагом в организме. Результаты УЗИ содержат информацию о размере, форме, содержимом и целостности органов.
УЗИ почек и мочевого пузыря. Метод основывается на визуализации органов с помощью ультразвукового излучения. Такая процедура позволяет увидеть органы, расположенные в глубине тканей человека. Развивающаяся инфекция в мочевом пузыре может подняться по мочеточнику к почкам и спровоцировать воспалительный процесс. В таком случае врач назначает дополнительное УЗИ почек, чтобы в дальнейшем составить эффективное лечение для борьбы с инфекционным очагом в организме. Результаты УЗИ содержат информацию о размере, форме, содержимом и целостности органов. Электрофорез. Суть процедуры состоит в том, что в организм человека попадает ток, который сразу распадается на ионы. Эти ионы при движении подталкивают частицы лекарственных средств. Таким образом, ускоряется процесс выздоровления.
Электрофорез. Суть процедуры состоит в том, что в организм человека попадает ток, который сразу распадается на ионы. Эти ионы при движении подталкивают частицы лекарственных средств. Таким образом, ускоряется процесс выздоровления. Аптечная ромашка. Залить кипятком в пропорции 1 ложка цветков на 1 стакан воды. После того, как средство настоится, принимать его по 100мл 4 раза в сутки.
Аптечная ромашка. Залить кипятком в пропорции 1 ложка цветков на 1 стакан воды. После того, как средство настоится, принимать его по 100мл 4 раза в сутки.
