Лучевой цистит — воспаление мочевого пузыря, вызванное прохождением лучевой терапии. В большинстве случаев при данном заболевании возникают глубокие поражения тканей мочевого пузыря. Это осложняет лечение. В терапии лучевого цистита широко используются антибактериальные препараты, внутриполостные инстилляции, спазмолитические средства. В тяжелых случаях проводится оперативное вмешательство.
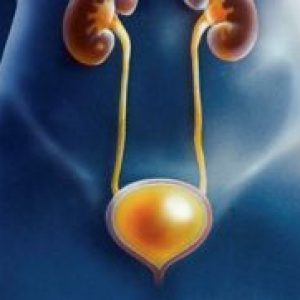
Мочевой пузырь — орган, который отвечает за функцию накопления и вывода мочи. Его вместимость в среднем составляет 250–500 мл.
Находится орган в малом тазу. Он отделен от лобкового симфиза слоем рыхлой сетчатки. Задняя стенка его у мужчин примыкает к прямому кишечнику, семенным пузырькам и ампулам семявыводящих протоков. Дно прилегает к простате. У женщин задняя стенка органа находится рядом со стенкой шейки матки. Дно соприкасается с мочеполовой диафрагмой. Боковые стенки органа у всех людей находятся на границе с мышцей, которая поднимает задний проход.
Стенки мочевого пузыря имеют слизистую оболочку, подслизистый слой, мышцы и адвентицию. Из-за особенностей строения мочевой пузырь подвержен проникновению внутрь него различных инфекций, которые могут вызывать воспаление.
Появление воспалительного процесса провоцирует не только инфекция, но и другие факторы: механические повреждения, ионизирующее облучение. Под воздействием последнего возникает лучевой цистит. Он наблюдается почти у всех пациентов, которые проходят радиационную терапию рака.
У лучевого цистита симптомы почти такие же, как и у других видов этого заболевания. Главным признаком является наличие болей. Они сопровождают каждое мочеиспускание. Больной может заметить присутствие крови в моче. Часто ощущается боль внизу живота.
Различают 5 основных видов лучевых повреждений органа. Для каждого из них характерны свои симптомы.
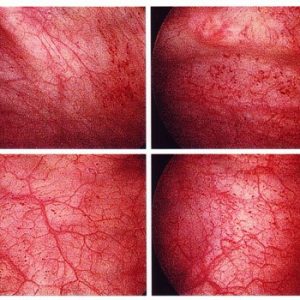
- Телеангиоэктазия мочевого пузыря. Она характеризуется частым мочеиспусканием и наличием крови в моче, как и при геморрагическом цистите. При выполнении цистоскопии видны участки кровоизлияний, расширенные и извитые сосуды.
- Катаральный цистит. Его симптомом является учащенное мочеиспускание, сопровождающееся болью. При проведении цистоскопии наблюдается уменьшение емкости мочевого пузыря до 150 мл.
- Лучевые язвы мочевого пузыря. Это состояние характеризуется учащенным мочеиспусканием с болью, наличием в моче кровяных выделений, «хлопьев», «песка». Анализы мочи могут показывать присутствие солей кальция. При проведении цистоскопии в органе наблюдаются язвы.
- Инкрустирующий цистит. Эта форма лучевого цистита имеет такие же симптомы, как и предыдущая. При этом емкость органа может быть снижена до 100 мл.
- «Псевдорак». В данном случае происходят изменения мочевого пузыря, которые напоминают рак.
Клинические проявления повреждения органа с момента окончания радиотерапии обычно наблюдаются в срок от 3 до 48 месяцев.
В большинстве случаев заболевание начинает себя проявлять в течение первого года после окончания курса радиационной терапии.
У больных с осложненными формами постлучевого цистита наблюдается глубокое и обширное поражение мочевого пузыря. Воспалительные процессы при этом протекают агрессивно.
Причиной появления заболевания является недостаточная защита здоровых тканей во время проведения радиационной терапии, неправильная техника лечения, повышенная чувствительность органов к излучению. Поэтому врачи, проводящие радиотерапию, должны знать, как предупредить появление осложнений у пациента, и использовать для этого защитные средства.
Необходимо уведомить пациента, проходящего лечение, о возможных последствиях.
Под влиянием радиации нарушаются кровоснабжение, восстановление тканей. В стенках органа появляются язвы. Радиотерапия снижает иммунитет и естественную защиту слизистой оболочки. В результате этого бактерии, грибки и вирусы легко проникают в орган и приводят к возникновению воспаления.
Существует несколько способов диагностики заболевания:
- Анализ мочи. Он показывает количество лейкоцитов.
- Анализ крови.
- Цистоскопия.
- Биопсия.
- Рентгенодиагностика.
- Урофлоуметрия.
- Посев мочи.
При постановке диагноза специалист ориентируется и на наличие характерных жалоб у пациента.
Лечение лучевого цистита осложнено тем, что патология характеризуется глубокими изменениями тканей органа. Лекарственные препараты могут не давать должного эффекта. Так что основная цель терапии сводится к укреплению иммунитета. Как лечить заболевание, должен решать только врач.
Можно лечиться дома, но под контролем врача. Если у вас развился цистит после лучевой терапии, лечить его самостоятельно не рекомендуется. Это может привести к опасным осложнениям.
В лечении данного заболевания широко применяются противомикробные лекарства. Дозу для каждого пациента определяет врач.
Лечение заболевания у девушек и женщин имеет некоторые особенности. Они связаны с анатомическим строением женского организма. Лучевой цистит лечится у женщин с помощью таких препаратов, как вагинальные свечи, например Метилурацил. Представители сильного пола меньше подвержены лучевому циститу, лечение его у мужчин проводится преимущественно антибиотиками.
Для устранения неприятных симптомов применяют спазмолитики. В комплексном лечении могут быть использованы и народные средства, например настои лекарственных трав, пшена. Они способствуют более быстрому выведению инфекции. Допускается применение и растительных препаратов, которые оказывают противовоспалительное действие. Хорошо помогают таблетки Уролесан, Цистон. Они дают быстрое облегчение.
При лечении в домашних условиях следует периодически делать контрольные обследования.
Помимо приема лекарств лечебные мероприятия могут включать внутриполостные инстилляции. Внутрь мочевого пузыря вводятся препараты серебра, они прижигают ранки и стимулируют регенерацию пораженных тканей.
Если консервативным способом вылечить заболевание не удалось, используется хирургическое вмешательство. Оно может быть выполнено 2 способами:
- Диатермокоагуляция — прижигание язв.
- Удаление мочевого пузыря.
Хирургическое лечение мочевого пузыря, по данным научных исследований, обычно сопровождается осложнениями. Поэтому оно используется только в крайних случаях на поздних стадиях заболевания. Резекция мочевого пузыря приводит к инвалидности.
При постлучевом цистите лечение проводится с помощью следующих методов:
- Лекарственных препаратов.
- Внутриполостных инстилляций.
- Симптоматической терапии.
- Фитотерапии.
- Хирургических вмешательств.
Какие лекарства для лечения использовать, сколько должно продолжаться лечение — может решать только врач.
К осложнениям заболевания относят обильные кровотечения, задержку мочи, перфорацию стенок мочевого пузыря, влагалищные свищи, рубцовые поражения тканей органа и изменение его эластичности.
Заболевание чаще всего имеет хроническую форму. Ведь сеансы радиационной терапии проводятся часто, а ткани органа не успевают быстро восстанавливаться. Хроническое воспаление характеризуется чередованием периодов обострения и ремиссий.
Поскольку воспаление мочевого пузыря вызывает радиационная терапия, то главным методом профилактики является предупреждение развития рака. Каждому человеку необходимо периодически проходить диагностику для выявления злокачественных патологий.
Для профилактики рака рекомендуется отказаться от алкоголя и курения, нормализовать питание. Большое значение имеет соблюдение режима дня.
Для того чтобы предотвратить воспаление мочевого пузыря во время проведения радиотерапии, орган защищают специальной ширмой. Пациентам, которые получают радиационное лечение, выполняют периодические эндоскопические исследования мочевого пузыря.
Всегда проще предупредить появление патологии при проведении радиотерапии, чем потом лечить воспаление.
Согласно статистическим данным, лучевой цистит возникает в 18% случаев после проведений радиотерапии.
источник
Радиационный цистит — осложнение после проведения лучевой терапии опухолей малого таза, характеризующееся изменениями в стенке мочевого пузыря. Некоторые злокачественные новообразования мочевого пузыря подразумевают направленное облучение.
Проявления лучевого цистита вариативны: от незначительных периодических симптомов дизурии с безболезненной микрогематурией до тяжелых осложнений — тотальная гематурия, выраженный болевой синдром, стойкое недержание мочи, образование свищей и пр.
Органы, при облучении которых есть риск постлучевого цистита:
Лучевая терапия используется в качестве основного, вспомогательного или паллиативного лечения и часто дополняет консервативную или хирургическую терапию злокачественных новообразований.
В настоящее время появились новейшие методики облучения, которые затрагивают только опухоль, но даже при проведении таргетной терапии в процесс вовлекаются близлежащие ткани из-за близости рака к соседним органам малого таза.
Острый радиационный цистит купируется с помощью симптоматической терапии, позднее воспаление мочевого пузыря после облучения развивается через несколько месяцев и трудно поддается лечению. В позднем периоде опасность представляет присоединение гематурии, которая может привести к анемии и утяжеляет прогноз.
Облучение выполняется с помощью различных источников и может затрагивать непосредственно опухоль (брахитерапия), или лучевое воздействие осуществляется внешними лучами. Во время лечения происходит передача ионизирующего излучения к клетке опухоли и блокировка митоза, что делает невозможным деление. Радиация при взаимодействии с внутриклеточной жидкостью приводит к образованию свободных радикалов, способствующих гибели клеток.
Особенно чувствительны к радиационному повреждению атипичные клетки, но страдают и обычные. Пик чувствительности к излучению приходится на фазы M и G2 клеточного репродуктивного цикла.
Одновременное назначение химиотерапевтических препаратов увеличивает гибель атипичных клеток, при этом риск травматизации тканей мочевого пузыря увеличивается.
Изменения, которые вызывает радиация:
- субэндотелиальная пролиферация;
- отек;
- утолщение слизистой;
- сосудистые изменения с нарушением кровоснабжения;
- фиброзное замещение;
- эрозии;
- некротизация.
При этих процессах развивается ишемия слизистой оболочки и повреждение эпителия. На фоне агрессивного влияния мочи прогрессирует подслизистый фиброз, что сопровождается усилением боли.
Постлучевой цистит классифицируют по времени возникновения как ранний (до 12 месяцев) и поздний (свыше 12 месяцев).
Для первого варианта характерны:
- поверхностные эрозии;
- субмукозное воспаление и фиброз;
- эпителиальная атипия;
- нарушение иннервации.
При позднем радиационном цистите фиброзный процесс затрагивает сосуды, вызывая их окклюзию и некротизацию. Из-за массового повреждения эпителия на фоне ишемии и фиброза происходит атрофия мышц мочевого пузыря, и появляются расстройства мочеиспускания (атония или нейрогенный мочевой пузырь).
Риск присоединения осложнений зависит от 3 основных факторов:
- объем, площадь и локализация поражения;
- ежедневная доза радиации и длительность курса;
- суммарная доза облучения.
Частота развития лучевого цистита вариативна из-за трудностей в сборе данных, различий в лучевой нагрузке и используемом размере поля, а также из-за того, что различные опухоли локализуются в разных областях, что подразумевает различное количество воздействия на мочевой пузырь.
Вероятность развития радиационного цистита в зависимости от локализации опухоли:
Доказано, что интенсивно-модулированная лучевая терапия (IMRT) обеспечивает более высокие дозы в целевой области при минимизации осложнений. IMRT все больше используется для лечения рака предстательной железы.
Частота осложнений при IMRT несколько ниже, чем при 3-мерной (3D) конформной лучевой терапии.
После лечения рака предстательной железы осложнения со стороны прямой кишки проявляются значительно реже при конформной лучевой терапии, по сравнению с обычной лучевой терапией (19% против 32%); но частота негативных побочных эффектов со стороны мочевого пузыря одинакова, что связано с близостью шейки мочевого пузыря и воздействием на уретру.
IMRT продемонстрировала значительное уменьшение проктологических последствий в сравнении с конформной лучевой терапией 3D.
После лечения рака мочевого пузыря острые симптомы, которые наблюдаются во время лечения и длятся больше 12 месяцев, обычно проходят самостоятельно и регистрируются у 50-80% пациентов, независимо от типа опухоли.
- Постлучевые осложнения носят рецидивирующий характер и представлены следующим: геморрагическим циститом;
- образованием свища;
- развитием контрактуры шейки мочевого пузыря;
- формированием гнойного очага;
- уменьшением объема мочевого пузыря (микроцист);
- дисфункциональными расстройствами: недержание мочи, ургентные позывы, задержка мочеиспускания, частое мочеиспускание и пр.
Неоплазия мочевого пузыря встречается редко.
Клинические проявления аналогичны таковым при остром воспалительном процессе в мочевом пузыре и включают симптомы дизурии: рези при мочеиспускании, боли внизу живота, непреодолимые позывы, недержание мочи, появление крови в моче и пр.
При позднем радиационном цистите из-за ишемии и фиброза, клинические симптомы, помимо типичных, представлены рядом осложнений:
- боли в поясничной области (гидронефроз, пиелонефрит);
- недержание мочи;
- пневматурия (воздух в моче при пузырно-влагалищном свище);
- фекалурия (примесь кала при пузырно-кишечном свище).
Степень выраженности лучевых осложнений, связанных с мочевым пузырем, оценивают по специальной шкале (RTOG):
- 1 степень — небольшая эпителиальная атрофия, микрогематурия, незначительное расширение сосудов;
2 степень — учащенное мочеиспускание, множественные расширения сосудов, прерывистая макроскопическая гематурия, периодическое недержание мочи;
3 степень — частое мочеиспускание с ургентными позывами, видоизмененные сосуды по всей поверхности мочевого пузыря, стойкое недержание мочи, снижение емкости мочевого пузыря (
гиперемия;
Для уточнения диагноза может быть использована внутривенная пиелография, МРТ, УЗИ.
Схема терапии при лучевом цистите зависит от степени выраженности симптомов и данных урологического исследования.
Если у пациента нет жалоб, а качество жизни удовлетворительное, выбирается тактика активного наблюдения и профилактический прием фитопрепаратов и мягких уросептиков, особенно, в осеннее-весенний период.
Осложнение в виде формирования свища подразумевает хирургическое вмешательство.
Эндоскопическая склеротерапия была результативна у ограниченного числа пациентов с гематурией на фоне постлучевого цистита. Метод включает введение инъекции склерозирующего препарата в кровоточащие участки (например, 1% этоксисклерола), при условии, что консервативная терапия не способствовала исчезновению гематурии.
В последнее время для контроля над ситуацией применяют гипербарическую оксигенацию, после которой эффект от консервативного лечения выше. Кислород стимулирует ангиогенез, на фоне которого происходит нормализация состояния сосудов, уменьшение их диаметра, исчезновение отека.
Но, если фиброзные изменения и ишемия значительны, гипербарическая оксигенация при лучевом цистите предотвратит дальнейшее распространение процесса.
Проводились исследования, которые показали, что при 7-ми летнем наблюдении объективное и субъективное улучшение симптомов наблюдалось у 72-83% пациентов. Рецидивы отсутствовали у 74%, у этих пациентов доза облучения была ниже на 18%, чем у пациентов с рецидивами.
Фармакологическая терапия лучевого цистита направлена на купирование симптомов.
Ургентные позывы на мочеиспускание уменьшаются при назначении антихолинэргических препаратов. При других причинах дизурии с болью может быть использован анальгетик Феназопиридин (Уропирин).
Показания к применению: симптоматическое облегчение боли, жжения на фоне воспалительного процесса при травматизации мочевого пузыря, в том числе, после медицинских вмешательств: операций, эндоскопических процедур, длительно функционирующего катетера.
Но-шпа, Папаверин, Спазган могут облегчить симптомы дизурии.
Если боль отсутствует, но есть жалобы, характерные для гиперактивного мочевого пузыря, улучшить состояние помогут инстилляции, для этого используют:
- Облепховое масло;
- Димексид;
- Диоксидин;
- Хлоргексидин;
- Метилурацил;
- Метацин;
- Гидрокортизон.
Допускается одновременное вливание нескольких препаратов, например, 10% Синтомициновой эмульсии и 2% раствора Лидокаина или 0,5% Новокаина.
При выраженном кровотечении налаживают систему орошения, дополнительно вводят в мочевой пузырь аминокапроновую кислоту.
Водный 5% раствор Формалина используют для эндоскопической обработки кровоточащих точек, время экспозиции 15 минут.
Для инстилляций мочевого пузыря применяют 1-10% водный раствор формалина, который вводят через троакарную эпицистостому. Длительность воздействия 14 минут для 10% раствора и 23 минуты для 5 %. Манипуляция требует обезболивания.
Эффект от вливания – 52-89%, а частота рецидивов – 20-25%.
Квасцы (1%) вызывают выпадение белка в межклеточном пространстве и клеточных мембранах, за счет сужения внеклеточного матрикса и тампонады сосудов кровотечение останавливается. Капиллярный эпителий также склерозируется.
При выраженной гематурии внутривенно назначают Аминокапроновую кислоту — ингибитор фибринолиза. Дозировка: 200 мг аминокапроновой кислоты на 1000 мл изотонического раствора хлорида натрия.
Внутривенные инфузии проводят в зависимости от тяжести кровотечения и продолжают в течение 24 часов после его остановки.
У 91% пациентов, получивших лечение аминокапроновой кислотой, кровотечение на фоне лучевого цистита прекращается или значительно уменьшается.
Механизм действия эстрогенов при лучевом цистите неизвестен, но есть данные, что они уменьшают длительность кровотечения. Дозировка: 5 мг/сутки перорально в течение 4-7 дней.
Пентоксифиллин (Трентал)
Механизм действия пентоксифиллина основан на улучшении реологических свойств крови, восстановлении микроциркуляции, что разрешает ишемию.
Дозировка: 400 мг 3 раза в день, длительность 6 недель.
Пентосан полисульфат натрия защищает переходный эпителий, восстанавливает слой гликозаминогликана мочевого пузыря. Дозировка: 100 мг перорально 3 раза в день до разрешения симптомов, минимально 4 недели. Частота ответов при лучевом цистите составляет 71-100%, а частота рецидивов – 23%.
В качестве поддерживающей терапии при лучевом цистите допускается прием препаратов на растительной основе: Канефрон, Фитолизин, Монурель (БАД на основе клюквы).
Применять антибиотики при лучевом цистите, если отсутствуют воспалительные признаки в общем анализе мочи и рост патогенной микрофлоры в бакпосеве, не обосновано.
Свечи с Метилурацилом назначают 2-3 недельными курсами, при необходимости, лечение повторяют.
Витамины группы В, Р, С способствуют заживлению ран и укрепляют сосудистую стенку.
Хирургическое вмешательство используют для лечения тяжелых осложнений, которые не поддаются консервативной терапии:
- продолжающаяся макрогематурия, которая устойчива к инстилляциям или является причиной анемии;
- микроцист с симптомами недержания мочи и частым мочеиспусканием;
- специфические осложнения лучевой терапии: свищи, гидронефротическая трансформация почек, стриктуры).
Хирургические пособия для геморрагического цистита включают следующее:
- цистоскопия и фульгурация;
- чрескожной нефростомия;
- ревизия с ушиванием кровоточащих сосудов;
- эмболизация внутренних подвздошных артерий;
- цистэктомия.
Цистэктомия при геморрагическом постлучевом цистите связана с высокими показателями послеоперационных осложнений и летальности. Ее следует использовать только после безуспешной консервативной терапии.
Мишина Виктория, уролог, медицинский обозреватель
9,978 просмотров всего, 1 просмотров сегодня
источник
Лучевая терапия – это лечение новообразований при помощи ионизирующего излучения, которое разрушительно воздействует на опухолевые клетки. При такой процедуре радиационное облучение может затрагивать мочевой пузырь. Цистит часто становится последствием лучевой терапии и в данной статье мы решим эту проблему и найдем лечение для каждого.
Лучевое лечение раковых клеток используется в медицине достаточно давно. Суть метода состоит в воздействии определенного вида энергии на злокачественные клетки, с дальнейшим их разрушением и уничтожением. Но помимо опухолевых новообразований, облучение может затрагивать и здоровые клетки.
Причины возникновения лучевого цистита:
Врач-уролог о цистите: Не покупайте дорогих препаратов, не все они лечат цистит, я провел исследования и нашел наиболее эффективное и дешевое средство!
- высокая доза облучения;
- короткие перерывы между процедурами;
- нарушение техники проведения терапии;
- слизистая мочевого пузыря очень чувствительна к ионизирующему излучению;
- радиационное облучение приводит к снижению защитных функций организма, что может спровоцировать рост и развитие болезнетворных микроорганизмов.
Патологические изменения в стенках мочевого пузыря чаще всего происходят после лучевой терапии органов малого таза.
Изменения в мочевом пузыре после такой терапии могут быть как незначительные, так и обширные.
Лучевые повреждения мочевого пузыря:
- учащенное болезненное мочеиспускание (в тяжелых случаях до 40 раз в день);
- присутствие крови в моче (микрогематурия);
- сосудистые изменения мочевого пузыря (телеангиэктазия);
- сокращение емкости мочевого пузыря;
- язвенно-некротические изменения.
Лучевые повреждения разделяются на следующие виды:
Ирина, 30 лет: «Только это средство помогло мне при лечении цистита:
- ранние (могут возникать в процессе лучевой терапии и на протяжении 3 месяцев после завершения);
- поздние (возникают по истечении 3 месяцев, чаще всего через многие годы).
Лечение цистита после лучевой терапии зависит от степени тяжести заболевания и является длительным процессом.
Перед назначением лечения лучевого цистита необходимо пройти тщательную диагностику. Обычно основой лечения является противовоспалительная терапия, стимуляция восстанавливающих процессов, препараты для поднятия общего иммунитета.
Ввиду сложности заболевания и серьезных патологических изменений в мочевом пузыре консервативные способы лечения лучевого цистита не всегда приносят нужного эффекта.
При воспалительных процессах в мочевом пузыре, вызванных активностью бактерий и присоединенной инфекцией назначаются противовоспалительные и антибактериальныесредства, например «Амоксиклав» (амоксициллин+клавулановая кислота), «Метронидазол».
На начальном этапе лечения чаще всего назначают уколы. После курса инъекций может понадобиться дополнительный прием медикаментов в виде таблеток.
Для более эффективного и быстрого подавления патогенных микроорганизмов проводят инстилляции мочевого пузыря. Под инстилляцией подразумевается капельное введение медикаментозных препаратов через мочеиспускательный канал. Лекарственные средства врачподбирает индивидуально.
Помимо антибактериальных препаратов могут быть назначены лекарственные средства, стимулирующие репаративные (восстанавливающие) процессы в мочевом пузыре.
При острых болях назначаются обезболивающие («Кеторол», «Баралгин») и спазмолитические средства («Но-шпа», «Папаверин»).
Для поднятия общего иммунитета и поддержания защитных функций организма назначается комплексное лечение, куда входят: регенерирующие средства; препараты для стимуляции кроветворной системы; лекарственные препараты, для улучшения функции печени («Эссенциале»); витаминные комплексы и при необходимости антигистаминные средства.
Для снижения гиперактивности мочевого пузыря (непроизвольное мочеиспускание) назначаются препараты, способствующие уменьшению сократительной активности органа и увеличению его функциональной емкости, например «Детрузитол», «Везикар». Лекарственные средства назначает только лечащий врач.
Также не стоит забывать о рациональном питании, исключающем продукты с раздражающим для слизистой эффектом.
В качестве дополнительного лечения возможно применение травяных сборов, оказывающих противомикробное, мочегонное и антисептическое действие. Подойдут урологические сборы, отвар из листьев толокнянки, настой на березовых почках, брусничный отвар.
Растительные препараты, такие как «Цистон», «Канефрон Н», «Уролесан» применяются в качестве дополнения к основному лечению. Они оказывают противовоспалительное и спазмолитическое действие.
Положительное влияние на микроциркуляцию мочевого пузыря оказывает лазеротерапия. Под влиянием лазерного излучения стимулируются регенераторные процессы, улучшается кровоснабжение тканей больного органа, оказывает бактериостатическое воздействие.
Обычно такая процедура не рекомендуется людям с онкологическими заболеваниями, но учитывая состояние больного, сопутствующие заболевания, врач может назначить низкоинтенсивную терапевтическую лазеротерапию.
В тяжелых случаях для лечения лучевых циститов используется гипербарическая оксигенация (ГБО). Процедура ГБО заключается во вдыхании 100% кислорода под давлением. Такой метод улучшает клеточное питание, оказывает заживляющий эффект и повышает иммунную систему организма. Процедура проводится при помощи барокамеры.
Такой способ имеет некоторые противопоказания, например клаустрофобия или эпилепсия, но в целом является эффективным и безопасным.
Консервативные способы лечения не всегда позволяют добиться положительной динамики.
Более радикальные способы лечения рекомендуется применять при возникновении следующих показаний:
- при значительном уменьшении объема мочевого пузыря;
- серьезные патологические изменения (язва, сильный отек), нарушающие функционирование органа;
- нарушение оттока мочи при наличии камней в мочевом пузыре;
- избыточное заполнение мочевого пузыря кровью из-за гематурии;
- ухудшение состояние пациента с затрудненной диагностикой.
Существуют различные способы при неэффективности консервативного метода лечения:
- диатермокоагуляция. В основном применяется при язвенных новообразованиях в стенках мочевого пузыря. Метод заключается в применении электрического тока высокой частоты, который разрушительно воздействует на патологические образования;
- нефростомия. Проводится при нарушенном оттоке мочи. Процедура заключается в наложении искусственного пути отведения мочи из почки при помощи дренажа, катетера или стента;
- хирургический метод удаления камней мочевого пузыря;
- резекция мочевого пузыря. Удаление органа проводят крайне редко в случае крайней необходимости, когда остальные способы лечения не подходят.
После любого хирургического вмешательства назначаются антибактериальные, противовоспалительные, обезболивающие средства.
Цистит после лучевой терапии может появиться через многие годы. Для профилактики патологических изменений мочевого пузыря рекомендуется эндоскопическое исследование и консультация опытного врача.
источник
Ионизирующее излучение считается обязательным этапом терапии опухолей злокачественного характера.
Если новообразование поражает внутренние органы малого таза, то негативному воздействию подвергается и мочевой пузырь. Это часто провоцирует лучевой цистит.
Это болезнь одинаково возникает при терапии, и после завершения. Слизистая органа чувствительна к губительному излучению.
При воздействии происходит нарушение восстановления тканей, кровообращения в них, характеризуется появлением язв и ран.
Лучевая терапия угнетает общие защитные силы, а также местный иммунитет слизистой оболочки. Попадание вредоносных микроорганизмов провоцирует развитие цистита.
Поражение органа имеет разную степень. В худшем случае повреждение приводит к уменьшению объема. 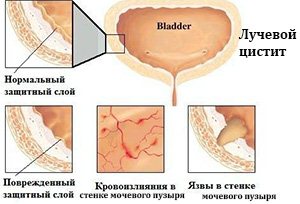
Чаще лучевой цистит, особенно хронический, развивается после завершения терапии онкологической патологии шейки матки, влагалища и даже самого мочевого пузыря.
Сеансы лечения проводятся один за другим, поэтому восстановиться ткани не успевают.
При облучении органов грудной клетки риск развития цистита снижается, так как орган закрывается специальной защитной пластиной из свинца.
Патология имеет такие симптомы:
- Сильный болевой синдром, проявляющийся при мочеиспускании. Причем ощущения имеют режущий характер.
- Неприятные ощущения внизу живота.
- Учащение позывов к мочеиспусканию. Человек бегает в туалет до 40 раз в сутки.
- Количество выделяемой мочи становится меньше. При этом меняет цвет (мутнеет).
- Присутствие фрагментов крови в моче, хлопьев, камешков или песка.
- Слабость, сильная усталость.
- У больного кружится голова.
- Нарушение трудоспособности, ухудшение самочувствия.
Эти симптомы не являются специфическими, поэтому диагноз будет дифференциальным.
При наличии лучевого цистита лечение представленной патологии будет длительным и тяжелым.
Дело в том, что облучение провоцирует развитие трофических язв, в которые попадает вторичная инфекция. В месте поражения происходит образование рубцовой ткани.
Медикаментозное лечение лучевого цистита предусматривает использование:
- Антибактериальных средств широкого спектра действия: «Меронем», «Метронидазол», «Амоксиклав». Обычно приходится применять сразу два препарата. На начальных стадиях развития патологии предпочтительнее использовать инъекции лекарств. После этого пациент переходит на таблетированную форму антибактериальных средств. Эффективность назначенного лечения оценивается через 3 суток.
- Спазмолитиков, а также обезболивающих препаратов: «Но-шпа», «Спазмолгон», «Спазган», «Ибупрофен», «Баралгин». Эти препараты способны быстро и надолго устранить боль.
- Лекарств на растительной основе — «Канефрон». Эти препараты используются в комплексной терапии. Преимуществом средств считается способность ускорить выведение патогенных микроорганизмов из пузыря, так как обладают мочегонным действием. Дополнительным полезным качеством является то, что фитопрепараты производят противовоспалительный эффект.
- Препаратов, способствующих повышению иммунитета.
Препараты, как и дозировка применения, назначаются только врачом. 
Эта процедура заключается во введении препаратов на основе серебра, а также НПВС (нестероидные противовоспалительные средства), сжиженного кислорода непосредственно в орган.
Благодаря этому в пузыре уменьшается интенсивность воспалительного процесса, уходит отек и болевые ощущения.
Полезными считаются препараты с содержанием ионов серебра, так как обладают прижигающим действием и способны ускорить заживление язв.
Если симптомы выражены не ярко, терапия производится народными методами. Например, полезным будет введение облепихового масла или рыбьего жира внутрь органа. Но самостоятельно это делать категорически запрещается.
Постлучевой цистит считается сложной патологией, которую нужно лечить комплексно. Важной частью терапии является правильное питание.
Лучше убрать из рациона те продукты, которые способствуют дополнительному раздражению слизистой. Употреблять нужно молоко, рыбу и нежирное мясо.
Постлучевой цистит не всегда устраняют только таблетками. Иногда терапия включает комплекс других лечебных мер.
Для лечения цистита после лучевой терапии используются не только медикаментозные препараты.
В некоторых случаях бывают неэффективными: симптомы устранить не получается, происходит ускоренное рубцевание тканей, нарушающее функциональность органа. Тогда врач принимает решение о целесообразности оперативного вмешательства.
Для хирургического лечения используются такие способы:
- Диатермокоагуляция. Появившиеся на слизистой повреждения — прижигаются.
- Полная резекция органа. Операция имеет радикальный характер и применяется только по жизненным показаниям в самом крайнем случае. Для выполнения требуется общий наркоз, а также подготовка. Период реабилитации после такого хирургического вмешательства продолжительный. Кроме того, больному должна быть выведена цистостома, через которую впоследствии будет выделяться моча.
Желательно не допускать развитие болезни до такого состояния, чтобы понадобилась операция, однако не всегда зависит от желания человека.
Представленный тип цистита является осложнением терапии онкологической болезни, поэтому нужно предупреждать появление злокачественной патологии.
Лучше отказаться от курения, употребления спиртных напитков. Важно правильно питаться, расписать режим дня.
Помочь обнаружить патологию на ранней стадии развития помогут регулярные профилактические медицинские осмотры.
Если больной подвергся лучевой терапии, то следует периодически контролировать состояние мочевого пузыря. Будьте здоровы!
источник
Брахитерпия — это один из радиологических методов лечения рака предстательной железы (РПЖ), в основе которого лежит введение закрытых источников ионизирующего излучения непосредственно внутрь предстательной железы. Подходит для терапии локализованного или местнораспространенного рака. Различают: высокодозную и низкодозную брахитерапию (см. далее).
Рис. 1 — Проведение брахитерапии.
От дистанционной лучевой терапии данный вид воздействия на простату отличается способом доставки источников излучения. При проведении брахитерапии микрозерна с радиоизотопом вводят внутрь опухоли (см. рис. 2), что позволяет добиться локального воздействия и не затронуть окружающие ткани. Это недоступно для дистанционной лучевой терапии.
Рис. 2 — Микрозерна с радиоизотопом после проведения брахитерапии.
К плюсам метода можно отнести то, что внешнего облучения практически нет и больной не представляет «радиоактивной» опасности для окружающих.
В онкоурологии буквально до недавнего времени существовал стандартный подход к пациентам с РПЖ на стадии Т1-Т2, который использовал:
- Оперативное лечение (простатэктомию);
- Медикаментозную терапию;
- ДЛТ (дистанционную лучевую терапию).
Такой подход к лечению гораздо тяжелее переносился пациентом из-за инвазивности и развития нежелательных побочных эффектов.
Брахитерапия — альтернативный метод, который подходит пациентам с наличием противопоказаний к вышеописанному комплексному лечению.
Данный вид лечения эффективен в следующих случаях:
- Новообразование локализовано простатой и не распространяется на соседние органы. Это обсловлено тем, что радиационное воздействие в состоянии покрыть поле не больше чем на 1-2 мм от капсулы предстательной железы.
- Размер предстательной железы с опухолью не должен быть больше 50 см 3 в объеме. Для коррекции объема простаты, в ряде случаев, назначается проведение гормональной терапии в течение 3 месяцев. Это приводит к желаемому уменьшению размеров и дает возможность проведения брахитерапии.
Перед принятием решения о проведении интерстициальной лучевой терапии (второе название брахитерапии) онкоуролог оценивает результаты обследования пациента:
- Уровень простатоспецифического антигена для эффективного результата от брахитерапии не должен превышать 20 нг/мл.
- Проведение брахитерапии при показателях шкалы Глисона больше 7 баллов нецелесообразно, так как высока вероятность выхода опухоли за пределы капсулы предстательной железы. В таком случае лечение не поможет.
- Противопоказанием к проведению брахитерапии является перенесенное оперативное лечение в виде трансуретральной резекции, так как в этом случае осложнением явится тотальное недержание мочи у пациента.
Сеанс лечения осуществляется в условиях дневного стационара или при кратковременной госпитализации. Перед проведением интерстициального радиоактивного лечения необходимо пройти ряд клинических обследований:
Данный комплекс получил название «объемного исследования простаты» и позволяет оценить форму, размеры, степень инфильтрации опухоли. Исходя из этих параметров, планируется тактика ведения.
Рис. 3 — Низкодозная брахитерапия.
Перед процедурой выполняется очистительная клизма. Сама процедура осуществляется в условиях операционной под анестезией. Пациент находится на специальном урологическом кресле.
Внедрение в опухоль зерен (в случае низкодозной брахитерапии) осуществляется под контролем ультразвукового изображения на экране монитора посредством специальных игл, которые по завершении процедуры извлекаются (см. рис. 3). Доза радиоактивного компонента рассчитывается для каждого пациента индивидуально.
Процедура длится 1.5 часа, и все это время пациент находится под наблюдением врачей: анестезиолога, уролога, онколога, радиолога.
Часто в борьбе со злокачественным новообразованием предстательной железы осуществляется комбинированное воздействие высокодозной брахитерапии с наружной лучевой терапией.
Для проведения высокодозной (временной) интерастициальной терапии на короткий промежуток времени в ткани опухоли внедряют источник облучения. Радиоактивный имплант извлекается после воздействия на опухолевые клетки. В качестве расходных веществ используют радиоизотопы иридиум-192 и цезиум-137.
В отличие от низкодозной интерстициальной терапии, для достижения терапевтического эффекта проводят несколько процедур облучения. Обычно ограничиваются тремя манипуляциями по 5-15 минут с перерывом 48 часов.
После проведения облучения обязательно назначается противовоспалительная антибактериальная терапия для профилактики простатита, цистита, простатоцистита, ректита.
Так как брахитерапия считается высокотехнологичным щадящим методом в терапии рака предстательной железы побочные осложнения встречаются достаточно редко. У некоторых пациентов после выполненной процедуры наблюдаются:
- Расстройства мочеиспускания. Дизурические расстройства, для которых характерны жалобы на частое мочеиспускание с резями, свидетельствуют о воспалительном процессе в мочевыводящих путях (цистите).
- Стриктура уретры. В виде осложнения брахитерапии может развиться стриктура (сужение) мочеиспускательного канала, которая при худшем развитии событий приведет к острой задержке мочеиспускания.
- Недержание мочи. Недержание мочи — редкий нежелательный эффект лечения, встречается у 1-2% пациентов.
- Нарушение эректильной функции. Степень вероятности наступления эректильной дисфункции напрямую зависит от возраста мужчины. Чем выше была потенция до вмешательства, тем большая вероятность сохранить сексуальную функцию после проведения брахитерапии.
- Лучевое воспаление прямой кишки. Достаточно серьезное осложнение, при котором на внутренней поверхности прямой кишки образуются эрозии. Эрозии могут привести к развитию кровотечения. Патологический процесс сопровождается ощущением зуда, болей в затронутой области.
Риск миграции радиоактивных зерен в мочевой пузырь минимален, хотя такие осложнения описаны в литературе, как казуистические. При этом какого-либо вреда импланты не способны нанести, так как обладают незначительной радиоактивностью и малым размером.
После выполнения низкодозной брахитерапии рекомендуется пользоваться презервативом в течение нескольких месяцев.
Процент выживания при незапущенном онкологическом процессе высок и не зависит от методов проведенного противоракового лечения. Но онкопатология может рассматриваться как хронический процесс с периодическими обострениями. Поэтому, после проведения брахитерапии, необходимо регулярно проходить клинико-урологическое обследование:
- раз в 6 месяцев (если иного не назначил онколог) сдавать кровь на простатспецифический антиген;
- проходить УЗИ простаты с трансректальным датчиком;
- при подозрении на рецидив опухолевого процесса — МРТ.
источник